原发中枢淋巴瘤(PCNSL)是局限于中枢神经系统的一种特殊类型的侵袭性淋巴瘤,形态学上,超过95%的病例具有与弥漫大B细胞淋巴瘤相同的特征。尽管既往认为PCNSL是一种不可治愈的疾病,但近年来,PCNSL治疗方面取得了重要的进展。越来越多的证据表明,PCNSL需要早期诊断与早期治疗。大剂量的甲氨蝶呤依然是诱导治疗中最重要的组成部分,大部分的证据也支持利妥昔单抗的使用。但就目前而言,PCNSL的治疗仍存在着巨大的挑战,例如巩固/维持方案的选择问题,老年患者的治疗以及难治复发患者的治疗等。2019年的美国临床肿瘤学会(ASCO)年会对这一话题进行了精彩的总结和探讨,现分3个部分进行总结。
实践要点
1. 大剂量甲氨蝶呤联合其他化疗药物和/或利妥昔单抗治疗初治的PCNSL患者,可以取得较高的缓解率与完全缓解率。
2. 巩固治疗,包括大剂量化疗序贯自体干细胞挽救(HDC/ASCT)的治疗作用目前正在探索之中。
3. 在肾功能允许的情况下(肌酐清除率≥ 50 mL/min),老年患者应使用大剂量甲氨蝶呤治疗,除非有明确禁忌症。
4. 早期诊断、及时治疗、精准分期和恰当的分层(基于年龄、体能状态与合并症)对于提高疗效、降低治疗相关的神经毒性非常关键。
5. 包括伊布替尼、来那度胺与免疫检查点抑制剂在内的新型靶向药物在PCNSL中体现出显著的疗效;尽管如此,仍需要更多的临床试验来明确这些靶向药物的治疗作用。
第一部分:PCNSL概况与诱导方案的选择问题
PCNSL是一种特殊类型的淋巴瘤,其临床表现特异,病灶局限于中枢神经系统(CNS),CNS外的疾病播散极少。超过95%的PCNSL病例形态学上表现为弥漫大B细胞淋巴瘤,病灶局限(IE),在2017年的世界卫生组织淋巴瘤分类中是一个独特的亚型即原发CNS大B细胞淋巴瘤。 尽管与早期的CNS外的DLBCL相比,原发CNS大B细胞淋巴瘤的预后显著较差,但是随着国际间合作的加强,越来越有效的治疗方式被提出,患者的预后也随之改善。但是需要指出的是,前瞻性临床研究中患者的生存与常规临床实践中治疗的患者的生存仍然存在差异。就目前的现状来讲,一些方法学上的局限性仍未被解决,还有一些因素阻碍了患者治疗效果的改善。需要特别指出的是,由于诊断较迟,PCNSL的患者一般状况、体能状态均较差,这使得很多患者不能被纳入临床试验,也得不到及时的治疗。 目前的治疗模式是在少数的几个随机对照试验、一些单臂的前瞻性研究与数量较多的回顾性研究的基础上逐步建立起来的。证据级别较低使得临床决策的不确定性增加、并且使得在未来临床试验的研究终点选择方面缺乏共识。除此之外,相比于其他的DLBCL,PCNSL的分子学和生物学研究较少,这也限制了治疗靶点的开发。
诊疗策略概览
对PCNSL患者安全高效的治疗需要多学科协作,强烈建议在治疗前进行一些必要的评估和检查。
早期诊断
早期诊断对于确保及时和有效的治疗至关重要。除了在少数情况下可以使用脑脊液(CSF)或玻璃体切除术的标本进行诊断外,大部分情况下PCNSL需要使用脑组织活检标本进行诊断。推荐使用立体定向活检,术前需要精确的定位及规划,并需要有经验的神经外科医生进行操作,特别是病灶位于脑深部区域、基底节、脑室周围时,在这些情况时,出血的风险会显著增加。在影像学、部位与对激素的治疗反应都充分支持PCNSL的临床诊断时,可以进行手术活检。不幸的是,这些发现的诊断敏感性都较低。神经影像学的一些进展以及一些提出的分子与生物学的指标,包括趋化因子、细胞因子和microRNA等,都利于进行PCNSL的早期诊断,但是这些方法与指标在临床实践中很难应用并且不能取代组织病理学检查。
在临床实践中,必须尽最大的努力缩短症状出现与治疗开始之间的时间。长时间的淋巴瘤浸润造成的组织损伤会造成残疾症状、自理能力的丧失以及治疗耐受性降低,并造成不可逆的神经损伤。在活检之前,应避免过长时间的激素使用,过长的激素使用会对影像学的判读造成影响、延迟活检进行、活检难以做出诊断,除此之外,长时间激素的使用还会增加治疗期间出现严重并发症的风险。
治疗前评估
在治疗前,需要尽快改善一般状况特别是神经系统状况以增加患者对于高强度治疗的耐受性。淋巴瘤肿块会浸润CNS正常组织、病灶周围水肿会产生压迫,这些都会迅速地加重神经系统损伤。激素和甘露醇的使用对于减轻水肿、缓解神经系统症状至关重要。对于需要迅速减瘤的患者,外科手术切除是一个可供选择的措施。由于PCNSL多灶性和浸润性的特点,外科手术在PCNSL的治疗中并不会起到重要的作用。手术切除并发症风险的增加也是不进行手术切除的一个原因。有趣的是,在德国PCNSL研究组1的随机对照研究(”见年轻患者诱导治疗”)中,接受全切除或次全切除的患者,其预后要显著优于只接受活检的患者。但是,这差异有可能是两组患者之间部位分布的偏倚所做造成的。在接受活检的患者中,多病灶、大肿块以及深部病灶相比于接受手术切除的患者更为常见。尽管手术切除的治疗作用尚未明确。但是,在大的占位引发急性脑疝的症状的情况下,手术切除对于快速降低颅内压、改善体能状况,以便患者及时地接受化疗非常重要。
分期检查
在PCNSL的评估中,对于疾病累及范围的评估至关重要。需要判断是否具有CNS外的病灶,同时需判断CNS内不同部位的累及情况。全身的PET-CT检查可以用于排除CNS外的累及,并且需要在怀疑CNS淋巴瘤的诊断后尽早进行。这一点非常重要,因为PCNSL和淋巴瘤伴继发性的CNS累及预后和治疗模式具有显著的差别。在伴继发性CNS受累的淋巴瘤患者中,中枢外全面复发的风险很高,而这一点在PCNSL的患者中罕见。CSF和眼是CNS内除脑脊髓实质外最常见的累及部位,在PCNSL患者中,分别有16%和13%的患者会出现CSF和眼的累及。由于传统的细胞学检查敏感性较低的问题,CSF受累率在临床上存在被低估的问题,使用流式细胞学的方法可以显著地提高诊断的敏感性。眼部的累及通常是双侧的,与CSF累及不同的是,眼部的病灶通常局限于眼部,因此被称为原发玻璃体视网膜淋巴瘤。
患者分层
需要根据年龄、合并症以及危险因素对PCNSL患者进行危险分层以进行治疗方案的优化。年龄是一个重要的预后因素,同时也是比较不同的研究、影响治疗相关毒性的一个重要因素,但在制定治疗策略的时候,年龄并不是唯一需要考虑的因素。此外,PS评分并不总能反映个体从化疗中获益的潜力。老年PCNSL患者是一个异质性很强的群体,需要综合考虑器官功能、合并症以及虚弱状态等。很重要的一点是,用于区分年轻与年老患者的最佳年龄阈值目前并不明确。在最早的一批前瞻性的临床试验中,都同时纳入了不同年龄组的患者,但是纳入年龄的上限一直是一个颇受争议的话题,特别是涉及到强化治疗和大剂量化疗(HDC)序贯自体干细胞移植(ASCT)时。60是用于界定是否进行HDC/ASCT的年龄阈值,但这一界定可能会导致部分年龄>60岁但体能状态尚好的患者治疗不足。在一些HDC/ASCT的临床试验中,若以70岁为界纳入70以下的患者,则会出现近半数的患者不能完成治疗计划的情况。在65岁至75岁之间,患者的合并症、神经系统状态存在着很大的差异,因此在这种情况下,个体化的治疗非常重要。
年轻的患者的诱导治疗
非常明确的一点就是,新诊断的PCNSL的治疗分为诱导治疗和巩固治疗两个部分。诱导化疗是指包含大剂量甲氨蝶呤(MTX,3g/m2)的多药化疗方案。迄今为止MTX最佳用量用法尚未被确定;尽管如此,目前普遍达成的共识是,MTX的剂量至少为3g/m2(3个小时输注)。目前,大部分的治疗方案为MTX与其他化疗药物的结合,MTX单药化疗已经被逐渐摒弃。支持MTX联合其他药物的最佳证据为国际结外淋巴瘤研究组20(IELSG20)的随机对照试验的研究结果,在IELSG20研究中,MTX与阿糖胞苷联合治疗组的患者其无进展生存(PFS)要显著优于MTX单药治疗组(图1)。
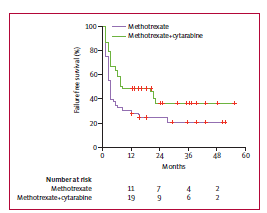
图1. MTX与阿糖胞苷联合治疗组的患者其无治疗失败时间要显著优于MTX单药治疗组
越来越多的证据支持MTX联用烷化剂与利妥昔单抗(加或者不加阿糖胞苷)治疗70岁及以下的PCNSL患者(表1)。在一些II期的临床试验中,这些组合序贯以全脑放疗(WBRT)、ASCT或者非清髓性的化疗进行巩固取得了不错的结果。尽管如此,在这些临床试验中,具体药物(烷化剂或者利妥昔单抗)的地位尚不明确。与此相对的是,在IELSG32随机对照II期临床研究中,在以大剂量MTX和阿糖胞苷组合为基础上添加塞替派和利妥昔单抗(MATRix)显著改善了患者的预后,在接受该方案治疗的患者中,总体有效率(ORR)为87%,两年的PFS和总生存分别为67%和62% (图2)。该临床试验在5个欧洲国家53个中心进行,因此其结果适于推广,并且为MATRix在年轻的初诊PCNSL患者中的治疗提供了高级别的证据。比较重要的一点是,利妥昔单抗在初诊PCNSL中的治疗地位受到了挑战,在一项随机对照的III期临床试验(HOVON 105/ALLG NHL 24)中,在200例18-70岁的初诊PCNSL患者中,患者随机接受MTX-卡莫司汀-替尼泊苷-泼尼松方案或者MTX-卡莫司汀-替尼泊苷-泼尼松联合利妥昔单抗方案。两组患者都序贯以大剂量阿糖胞苷,在60岁及以下的患者中,再加以WBRT巩固。中位随访33个月后,利妥昔单抗的添加并未提高完全缓解率(66% vs. 68%)、ORR(87% vs. 87%)、1年的无事件生存(49% vs. 52%)与1年的OS(75% vs. 77%)。重要的是,亚组分析表明,在60岁以下的患者中,利妥昔单抗的使用可能使患者获益,而在大于60岁的患者,缺乏WBRT作为巩固治疗可能限制了添加利妥昔单抗所带来的获益。
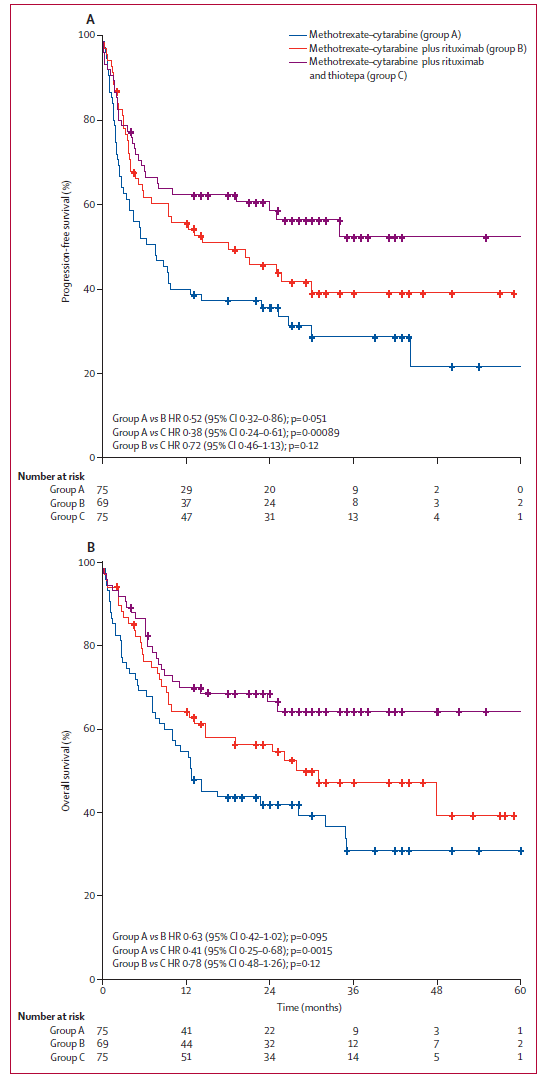
图2. IELSG32试验显示塞替派和利妥昔单抗添加改善了患者的预后
含HD-MTX、烷化剂以及利妥昔单抗(加或不加阿糖胞苷)的方案是否能够清除眼内和CSF中的病灶,目前尚存在争议。研究表明,静脉注射药物在CSF和蛛网膜下腔的生物利用度常常是不可预知的。此外,德国PCNSL研究组1的一项回顾性研究表明,脑膜的受累是一个重要的预后相关的因素,但是这一结果在使用更加高效的诱导方案的临床试验中并未得到验证。一个可行的解释是,因为具有眼内和/或CSF受累的患者的比例较低,这会影响其预后意义的评估。相应地,一些机构将鞘内注射和/或球内注射作为PCNSL一线治疗的一部分,但是这些干预并未在前瞻性的临床研究中进行过探索,此外,一些小的回顾性研究得到了一些具有争议性的结果并且表明这些治疗具有较大的副反应。重要的是,最近完成的和正在进行的临床试验并不进行鞘内或者脑室内的治疗。基于现有的证据,鞘内治疗(包含利妥昔单抗,优先选择使用Ommaya囊进行脑室内注射)仅限于有明确的CSF受累,且HD-MTX治疗不佳或者不能耐受HD-MTX的患者。相似的是,眼内化疗仅限于病灶局限于眼部并且具有HD-MTX治疗禁忌症的患者。
老年患者的诱导治疗
在初诊的PCNSL患者中,约有50%以上的患者年龄在60岁以上,在75岁以上的患者中,PCSNL的发病率最高。既往大量的研究表明,对于老年甚至超老年患者进行治疗,可以带来临床获益。一项包含783例患者的多中心的Meta分析评估了60岁及以上的接受不同的一线方案治疗的初诊的免疫正常的PCNSL患者的预后。这项迄今为止规模最大的分析,尽管为回顾性研究,且一线方案包括单药HD-MTX、WBRT以及多药化疗等等,但仍然有一些关键的发现有助于我们对于老年PCNSL治疗的理解。第一点是,在过去的40年间,老年的患者的OS显著改善,1987-1997、1997-2007以及2007年后的患者其中位OS分别为14、19和35个月,这一结果可能是由于更高强度与更高效的治疗的出现。此外,与之前的结果相一致的是,年龄较轻、Karnofsky PS评分≤70与较长的OS显著相关。第三,接受含HD-MTX方案治疗的患者,其预后要显著优于接受不含HD-MTX治疗的患者。最后,没有证据表明,在HD-MTX的基础上添加其他的化疗药物会改善预后。
正如在年轻的 PCNSL患者中一样,以HD-MTX为基础的化疗方案也是老年患者中应用最为广泛和研究最多的方案。在不同的医疗机构,临床实践中MTX使用差异较大,关于MTX的使用的最佳剂量和给药方式目前尚未确定。以HD-MTX为基础的方案中,MTX的剂量通常在3~8g/m2。在临床实践中,常常因为肾功能减退的原因常需要进行MTX减量。50mL/min的肌酐清除率是进行HD-MTX 治疗的最低要求,在50mL/min的肌酐清除率的情况下,8g/m2的MTX 需要减量一半。与此一致的是,在老年患者中,MTX 的最佳剂量在3-4g/m2之间。在接受HD-MTX治疗的老年患者中,ORR在42%-96%,完全缓解率在16%-75%之间,中位OS在8-43月。这些结果表明,积极的治疗会带来临床获益。在肾功能处于边界状态的患者中使用HD-MTX具有挑战性。在一些不能有效清除MTX 的患者中,可以使用glucarpidase(羧肽酶)进行挽救。glucarpidase能够有效地将MTX降解为无毒的产物,并使之被肝脏清除。尽管如此,该药物价格昂贵,仅限于在紧急情况下使用。一些临床试验表明,使用HD-MTX联合其他化疗药物治疗老年PCNSL是可行的。这些联合的药物包括阿糖胞苷,替莫唑胺,普卡巴嗪,长春新碱,异环磷酰胺和或洛莫司汀等等。正如和年轻患者中一样的是,迄今为止,前瞻性的数据稀少,并没有证据表明某种方案具有特别的优势。相似的是,关于巩固和维持治疗的意义目前还存在争议。但与年轻患者不同的是,老年患者不适合进行ASCT,因此这也简化了临床决策的流程。利妥昔单抗是与HD-MTX联用治疗包括老年患者在内的PCNSL患者非常值得探索的药物。利妥昔单抗毒性很低且单药在PCNSL中就具有治疗作用。除此之外,回顾性研究表明在HD-MTX的基础上添加利妥昔单抗可能会改善患者的预后。
目前为止,对于因为肾功能不全(<50ml/m2)而不能接受HD-MTX治疗的患者,尚未有标准的治疗方案出现。使用替莫唑胺联合或者不联合利妥昔单抗,可能会使患者产生持续的缓解,特别是在06-甲基鸟氨酸-DNA-甲基化转移酶启动子被甲基化的情况下。新药治疗在难治复发的患者中展现出较好的疗效和安全性,因此,可以成为老年患者的一个治疗选择。对于不能耐受HD-MTX治疗的老年患者来讲,WBRT是一个可以考虑的治疗选择,但是,由于神经毒性较大,特别是在老年患者中神经毒性严重的问题,加上WBRT并不能产生持续的缓解,WBRT并不是老年患者一线治疗的选择。
表1
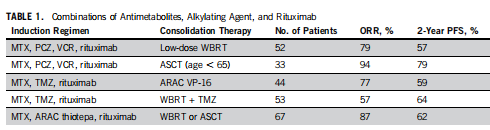
缩写:ARAC,阿糖胞苷; ASCT,自体干细胞移植;MTX,甲氨蝶呤;ORR,总体有效率; PCZ,普卡巴嗪;PFS,无进展生存;TMZ,替莫唑胺;VCR, 长春新碱; VP-16,依托泊苷;WBRT,全脑放疗。
想了解更多血液肿瘤最新进展吗?想知晓血液肿瘤大咖的诊治经验吗?想与全国各地血液肿瘤医生交流与讨论吗?扫描下方二维码,添加血液肿瘤小编微信,带你走进血液肿瘤学术殿堂!












 苏公网安备32059002004080号
苏公网安备32059002004080号


