精准治疗时代为乳腺癌个体化治疗打开了全新治疗格局。基于BRCA基因突变的靶向药物也在乳腺癌患者群体中进行着如火如荼的探索。激素受体表达是乳腺癌已知的积极预后和预测因素;然而,学术界此前对于激素受体阳性(HR+)、携带BRCA突变的年轻乳腺癌患者相关预后的循证学证据有限。
近期,一项发表在Annals of Oncology上的研究揭露了BRCA基因突变的年轻乳腺癌在不同激素受体状态和乳腺癌分型下的生物学和临床特征——该研究发现,激素受体表达似乎并不是年轻BRCA突变乳腺癌患者中的一个强有力的积极预后因素;然而,年轻BRCA突变乳腺癌患者疾病复发的时间和模式却根据激素受体状态和乳腺癌亚型而有所不同。据悉,这是迄今为止对年轻BRCA突变乳腺癌生物学和临床特征进行探索的规模最大的研究,填补了此前学术界在该领域的空白,有望对临床决策提供参考。
 图1 发表于Annals of Oncology的研究
图1 发表于Annals of Oncology的研究
研究背景
在40岁或更年轻的女性中,乳腺癌是最常见的恶性肿瘤,也是癌症相关死亡的主要原因。HR+乳腺癌在各个年龄段仍然是最常见的亚型,包括年轻女性中。在HR+乳腺癌中,年轻乳腺癌意味着预后相对不佳。然而,HR+被公认为乳腺癌的积极预后因素,与诊断年龄无关。
约12%的年轻女性携带BRCA1和/或BRCA2基因胚系致病变异(PV)。携带BRCA突变的乳腺癌具有特殊的生物学特征,BRCA1携带者中三阴性乳腺癌(TNBC)的患病率更高,而BRCA2携带者中HR+疾病的患病率更高。胚系BRCA PV似乎不会影响乳腺癌的预后。尽管如此,与非遗传性乳腺癌相比,激素受体状态在BRCA携带者中似乎具有不同的预后价值。
如今,考虑到越来越多的患者接受BRCA基因检测,且BRCA突变对于指导临床治疗、随访等策略至关重要,了解激素受体状态对BRCA突变乳腺癌患者的影响也变得愈发重要。
研究设计
这项国际性的、多中心的、回顾性队列研究纳入了40岁及以下被诊断出患有侵袭性乳腺癌,且携带BRCA基因PV的患者。
研究探索了激素受体状态对乳腺癌的临床行为和结果的影响。研究结果包括无病生存期(DFS)、乳腺癌特异性生存期(BCSS)和总生存期(OS)。
研究结果
来自全球 78 个中心的 4,709 名年轻BRCA携带者符合本研究的纳入条件,其中 2,143 名(45.5%)为HR+乳腺癌,2,566 名(54.5%)为HR-乳腺癌。研究中位随访时间为 7.9 年(四分位距 [IQR] 4.5-12.6 年)。
激素受体状态分析
与HR-乳腺癌患者相比,HR+乳腺癌患者携带生殖系BRCA2 PV(65.0% vs 10.2%,p<0.001)或为HER2+乳腺癌(11.0% vs 4.0%,p<0.001)的可能性更大,而淋巴结转移(45.4% vs 57.4%,p<0.001)和3级肿瘤(51.3% vs 82.7%,p<0.001)的可能性较小;与HR-乳腺癌患者相比,HR+乳腺癌患者接受化疗(87.2% vs 96.5%,p<0.001)和保乳手术(33.1% vs 44.0%,p<0.001)的可能性较小;从确诊乳腺癌到BRCA检测的时间,对于HR+和HR-的患者分别为 5.6(IQR,0.9-26.1)个月和 5.1(IQR 0.9-25.6)个月。
携带BRCA突变且HR+的患者,在诊断后的前3无病生存期(DFS)的事件率逐渐增加,然后在3至10年间,DFS的年事件率保持稳定。相反,HR-患者在诊断后的前2年内有较高的DFS事件率,在第3~4间有所下降,随后又出现新的缓慢上升趋势,在诊断后大约8年达到与HR+患者相似的水平(图2)。
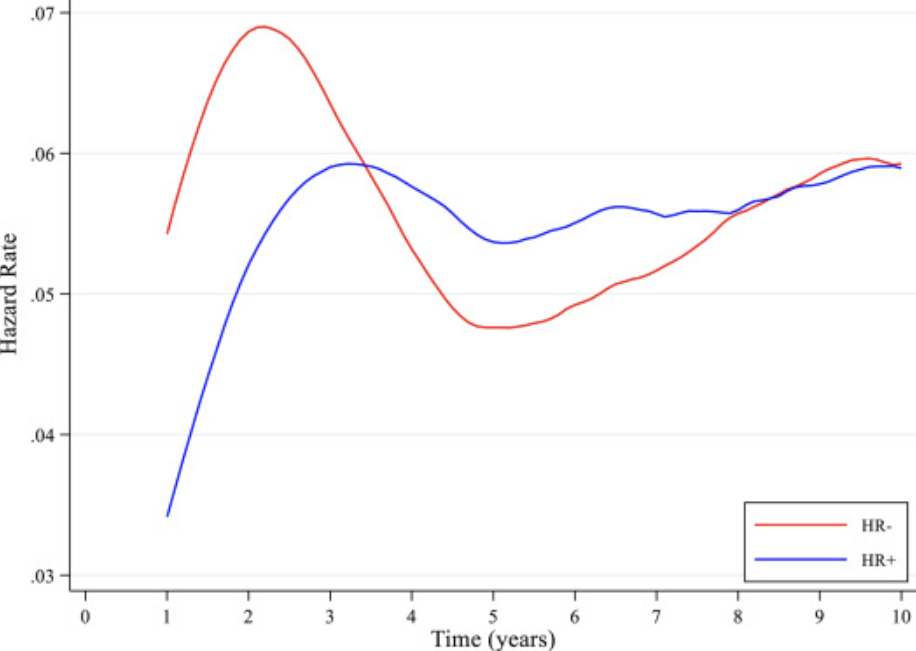
图2 HR+和HR-乳腺癌之间的年DFS风险
与HR-的患者相比,HR+患者在随访期间远处复发的累积发生率更高,而第二原发乳腺癌的累积发生率较低。
HR+患者的8年DFS为65.8%(95%CI,63.4%-68.2%),HR-患者为 63.4%(95%CI,61.2%-65.6%)。与HR-患者相比,乳腺癌确诊后前5年内,HR+患者的DFS更佳(HR 0.77,95%CI 0.65-0.91),但确诊 5 年后无差异(HR 0.91,95%CI 0.75-1.12)。
HR+患者的8年BCSS为88.9%(95%CI,87.1%-90.4%),HR-患者为 87.8%(95%CI,86.3%-89.2%)。在乳腺癌诊断后的前 5年内,HR+患者的 BCSS 更佳(HR 0.65,95%CI 0.47-0.89),而在5年以上没有差异(HR 1.22,95%CI 0.88-1.68)。
HR+患者的8年OS为88.1%(95%CI,86.3%-89.7%),而HR-患者为87.1%(95%CI,85.5%-88.5%)。
HR+与HR-乳腺癌的风险比在 DFS、BCSS 和 OS 中随时间而变化,激素受体状态和生存时间的相互作用 p<0.05,表明风险与时间变化不成比例。
在根据特定BRCA基因进行的亚组分析中,对于携带BRCA1 PV的患者,激素受体状态对预后的影响差异较小;对于携带BRCA2 PV的患者,HR+患者在前5年的预后较好,之后的预后较差,以 BCSS 而言,>5 年的调整后 HR 为 2.23(95%CI 1.11-4.49)。
按肿瘤亚型分析
在符合本次分析条件的4,363 名年轻BRCA携带者中,612 名 (14.0%) 为Luminal A型,1,038 名 (23.8%) 为Luminal B型,2,373 名 (54.4%) 被归类为TNBC,340 名 (7.8%) 被归类为 HER2+。
与所有其他乳腺癌亚型相比,TNBC患者更年轻,诊断时 T1 疾病较少,淋巴结受累较少,BRCA1携带者更多,接受化疗的频率也更高。
Luminal A型患者中90.8%的病例为2级肿瘤,过半(53.3%)为 T1 期,76.8%病例携带BRCA2 PV,75.0%病例接受了化疗;而Luminal B型中89.2%为3级肿瘤,38.8% 的病例为T1期,57.5% 的病例为≥T2期,56.8%病例携带BRCA2 PV,93.2%的病例接受了化疗。
Luminal A型乳腺癌、Luminal B型乳腺癌、TNBC和 HER+乳腺癌患者中分别报告了 211 例(34.5%)、332 例(32.0%)、890 例(37.5%)和 112 例(32.9%)DFS 事件。Luminal A 型乳腺癌患者的远处复发率和局部区域复发率较高。
Luminal A型患者8年DFS为 60.8%(95%CI,55.7%-65.4%),Luminal B型患者为 69.7%(95%CI,66.2%-72.8%),TNBC患者为 63.5%(95%CI,61.1%-65.7%),HER2+患者为 65.5%(95%CI,59.1%-71.1%)。
Luminal A型患者 8 年 BCSS 为 88.7%(95%CI,84.9%-91.6%),Luminal B型为 90.5%(95%CI,88.2%-92.4%),TNBC为87.8%(95%CI,86.2%-89.2%),HER2+为87.6%(95%CI,82.5%-91.2%)。
Luminal A型患者 8 年 OS 为 87.8%(95%CI,83.9%~90.8%),Lumina B型为90.1%(95%CI,87.7%~92.0%),TNBC为87.0%(95%CI,85.4%~88.5%),HER2+患者为87.2%(95%CI,82.1%~90.9%)。
研究讨论
普遍上对于一般人群来说,HR+是有利预后因素,与TNBC或HER2+乳腺癌相比,Luminal型乳腺癌与更好的结果相关。同时不同激素受体状态疾病代表着不同复发模式——HR-乳腺癌的复发高峰往往出现于诊断后的前2~3年,随后降低;而HR+乳腺癌复发率(包括远处转移)在诊断后长达20年内持续较高。
然而此前,关于BRCA携带者根据激素受体状态和肿瘤亚型的乳腺癌临床行为和预后的数据有限。这项研究填补了此处空白——这项分析显示,携带BRCA PV的HR+疾病的患者总体预后与HR-疾病的患者相似——在DFS方面,8年DFS中只观察到2.4%的差异(HR+和HR-的DFS分别为65.8%和63.4%);在确诊前5年内,HR+的复发风险低于HR-疾病,但此后未观察到差异。
具体来说,我们的研究发现携带胚系BRCA PV的患者中,HR-疾病的患者在长期随访中晚期DFS事件的HR逐渐增加。然而,在不携带胚系BRCA PV的患者中,已知HR-疾病在诊断后的前2~3年内DFS事件达到高峰,随后在随访期间大幅下降,诊断5年之后的DFS事件很少见。
我们在研究中观察到,与HR+疾病患者的远处复发率较高相比,HR-疾病患者的晚期事件增加似乎主要是由第二原发乳腺癌的发生驱动的。造成这种差异的原因可能是超过80%的HR-疾病患者是BRCA1 PV携带者,他们往往终身具有更高的二次或对侧乳腺癌的风险。
我们的研究还发现,在随访近9年时,HR+和HR-的OS类似,而在此之后,HR+疾病的患者OS似乎比HR-疾病的患者更差。而在普通人群中,HR+的这一特征往往发生在至少约14~15年的随访后。
这些结果具有一定的临床指导性意义:虽然HR+乳腺癌患者的复发可能通过加强(新)辅助治疗(特别是使用新兴有效的内分泌治疗和/或靶向治疗)来预防,但对于主要为BRCA1携带者的HR-疾病患者,应特别关注降低风险的手术(如预防性乳腺切除术等预防性手术),这有助于预防第二原发癌症。
在散发乳腺癌中,Luminal A型通常生物学特征更温和,也比其他所有乳腺癌亚型有更好的预后。但在我们这项研究中,Luminal A型乳腺癌在DFS方面似乎并没有比其他乳腺癌亚型的女性有更好的预后。这一观察可能引起了对这年轻BRCA携带者HR+疾病的整体生物学侵袭性的进一步关注和担忧。
然而, Luminal A型乳腺癌患者更经常是BRCA2携带者。我们观察到携带BRCA2 PV的HR+疾病的患者在随访的前5年后似乎有最差的预后。
应该强调的是,Luminal B型、TNBC和HER2+疾病的患者分别有93.2%、96.7%和96.2%接受了(新)辅助化疗,相比之下,Luminal A型乳腺癌患者只有75.0%接受了化疗(在散发疾病中,化疗通常可以在传统上较少侵略性的疾病中省略)。
假设在携带BRCA PV的患者中,Luminal型疾病的生物学特征更具侵略性,推广基因检测来改善患者的辅助化疗选择可能是值得的。此外,其他内分泌治疗,如卵巢功能抑制和新药如阿贝西利和奥拉帕利,可以进一步降低这一患者亚组的复发风险。
我们的研究同时也存在一些局限性,比如各中心间诊断标准、治疗方案不一致等。
总而言之,这是纳入年轻BRCA突变乳腺癌的最大规模分析。熟悉年轻乳腺癌患者,尤其是BRCA PV携带者的生物学、临床特征至关重要,有助于管理决策中的个体化治疗。
Arecco L, Bruzzone M, Bas R, et al. Impact of Hormone
Receptor Status and Tumor Subtypes of Breast Cancer in Young BRCA Carriers, Annals of Oncology(2024), doi: https://doi.org/10.1016/j.annonc.2024.06.009.
排版编辑:肿瘤资讯-Annie











 苏公网安备32059002004080号
苏公网安备32059002004080号


