骨髓增生异常综合征(myelodysplastic syndromes,MDS)是起源于造血干细胞的一组异质性、髓系恶性克隆性疾病,以无效造血导致的难治性血细胞减少,骨髓病态造血及高风险向急性髓系白血病(AML)转化为主要特征。MDS病情复杂,目前MDS的发病机制和病因尚未完全明确,诊断和治疗难度大,预后差。近年来随着实验室检测技术和检测方法的不断发展和改进,尤其是分子生物学及细胞遗传学检测技术在临床的广泛应用,对MDS患者的诊断越来越精细、精准。
本文对近年来国际、国内对MDS的诊断指南和专家共识做一综述,主要从MDS的诊断标准、分型、诊断方法、鉴别诊断和展望几方面进行总结,旨在为临床医生提供诊断依据,精准诊断才能为精准治疗提供帮助。

清华大学附属垂杨柳医院血液科主任;
擅长各种贫血,尤其是MDS、再障诊治。
曾主持和参与省级课题20余项,发表文章60余篇。
中华医学会血液学分会红细胞疾病学组委员、中国研究型医院学会生物治疗学专业委员、中国医促会血管外科分会血栓与抗凝学组常委等;担任多个核心期刊杂志编委和审稿专家。
一、诊断标准【1】:MDS诊断需满足两个必要条件和一个确定标准。
1.必要条件:
①持续一系或多系血细胞减少:红细胞(HGB<110 g/L)、中性粒细胞(中性粒细胞绝对计数(ANC)<1.5×10^9/L)、血小板(PLT<100×10^9/L);
②排除其他可以导致血细胞减少和发育异常的造血及非造血系统疾患。
2.确定标准:
①发育异常:骨髓涂片中红细胞系、粒细胞系、巨核细胞系中发育异常细胞的比例≥10%;
②环状铁粒幼红细胞占有核红细胞比例≥15%;
③原始细胞:骨髓涂片中达5%~19%;
④MDS常见染色体异常。
3.辅助标准:
①流式细胞术检查结果显示骨髓细胞表型异常,提示红细胞系和(或)髓系存在单克隆细胞群;
②遗传学分析提示存在明确的单克隆细胞群;
③骨髓和(或)外周血中祖细胞的CFU(±集簇)形成显著和持久减少。
当患者符合必要条件、未达确定标准(不典型的染色体异常、发育异常细胞<10%、原始细胞比例≤4%等)、存在输血依赖的大细胞性贫血等常见MDS临床表现、临床表现高度疑似MDS时,应进行MDS辅助诊断标准的检测。若辅助检测未能够进行,或结果呈阴性,则对患者进行随访,或暂时归为意义未明的特发性血细胞减少症(idiopathic cytopenia of undetermined significance,ICUS)。部分ICUS 可逐渐发展为典型MDS,因此应严密监测,随访过程中如患者出现典型的细胞遗传学异常,即使仍然缺乏原始细胞增加及细胞发育异常的表现,应诊断为MDS。
二、分型建议
MDS的分型最早是参照1982年FAB(法美英)分型诊断方法,是其他诊断分型方法的基础:此后于1997年和2008年分别作了修订。目前已经被临床广泛认可和应用的是2008年世界卫生组织(WHO)修订分型方法。
1.FAB分型:
1982年FAB协作组提出以形态学为基础的MDS分型体系(见下表)。主要根据MDS患者外周血和骨髓细胞发育异常的特征,特别是原始细胞比例、环形铁粒幼细胞比例、Auer小体及外周血单核细胞数量,将MDS分为5型:难治性贫血(refractory anemia,RA)、环形铁粒幼红细胞性难治性贫血(RA with ringed sideroblasts,RAS)、难治性贫血伴原始细胞增多(RA with excess blasts,RAEB)、难治性贫血伴原始细胞增多转化型(RAEB in transformation,RAEB-t)、慢性粒-单核细胞白血病(chronic myelomonocyticleukemia,CMML)。

2. WHO(2016)分型【2】:
1997年WHO开始修订MDS的FAB分型方案。2008年WHO推出了修订的MDS分型方案(WHO 2008)。在2016年,WHO在2008年版本的基础上又进行了修订,其分型特点如下表所示。
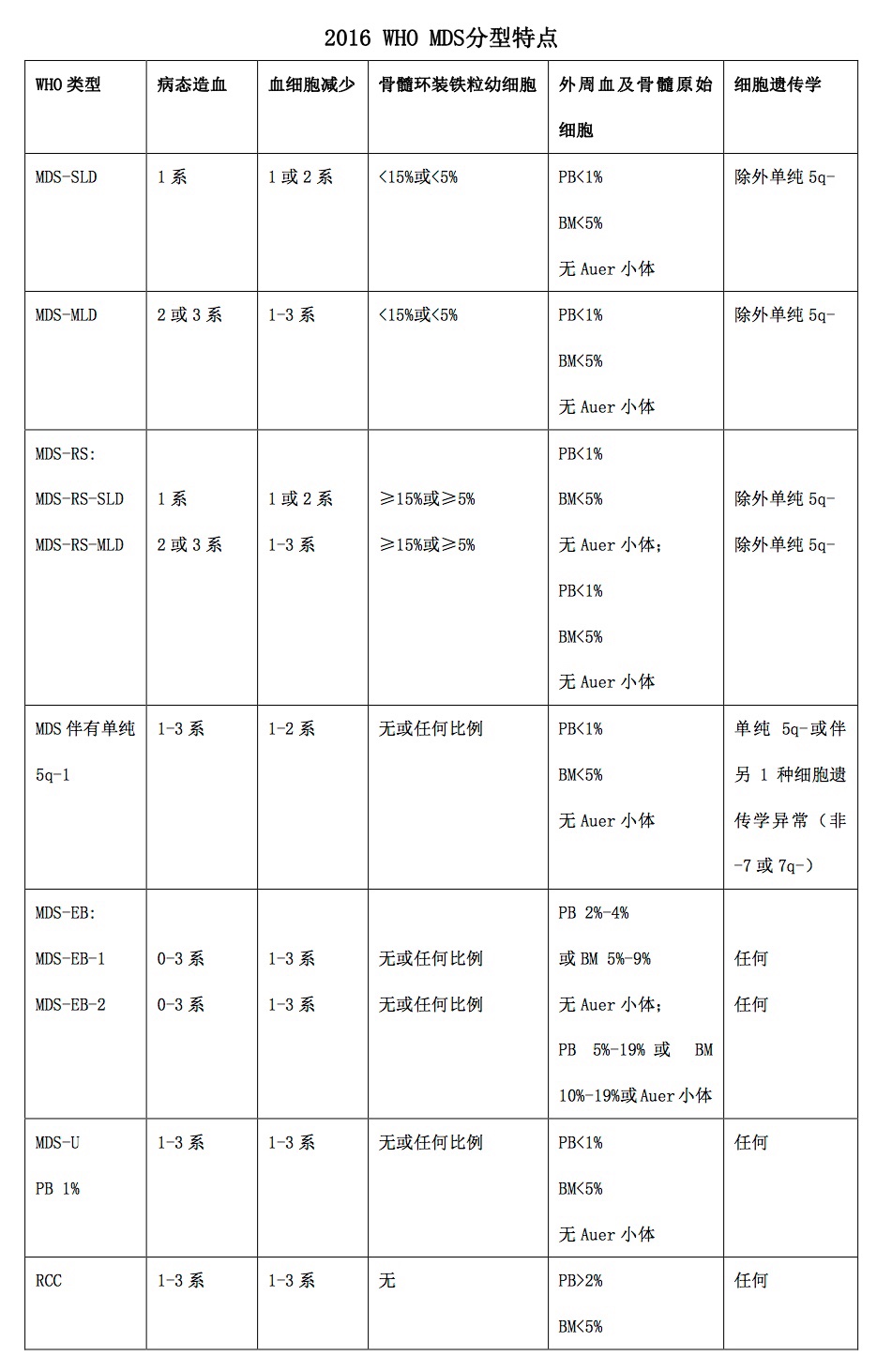
三、预后分组
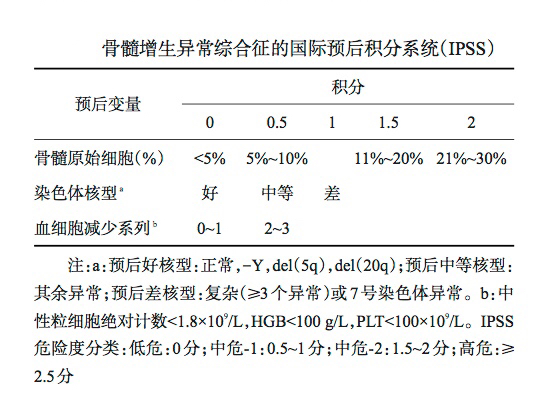
1. 国际预后评分系统(IPSS):
IPSS 基于FAB分型,可评估患者的自然病程。危险度的分级根据以下3 个因素确定:原始细胞百分比、血细胞减少的程度和骨髓的细胞遗传学特征。
2. 修订的IPSS(IPSS-R):
2012年MDS预后国际工作组对IPSS预后评分系统进行了修订,对染色体核型、骨髓原始细胞数和血细胞减少程度进行了细化分组积分(见下表)。核型分析结果是IPSS-R分类最重要的参数,IPSS-R将染色体核型分类进一步细化,分为极好、好、中等、差、极差五个级别。

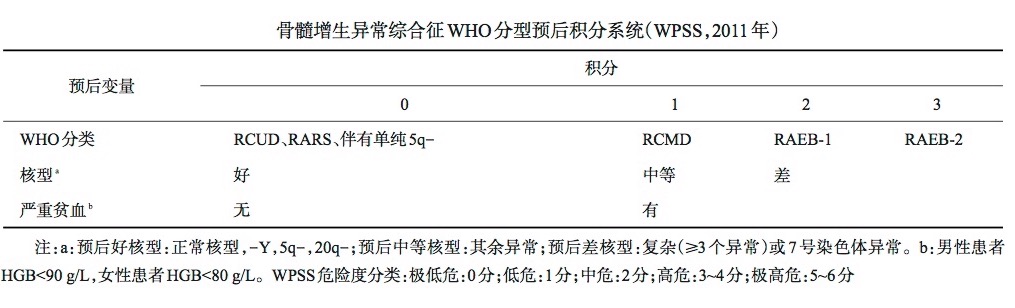
3. 基于WHO分类的预后评分系统(WPSS):
红细胞输注依赖及铁超负荷不仅导致器官损害,也可直接损害造血系统功能,从而可能影响MDS患者的自然病程。2011年修订的WPSS预后评分系统将评分依据中的红细胞输注依赖改为血红蛋白水平。WPSS作为一个时间连续性的评价系统,可在患者病程中的任何阶段对预后进行评估(见下表)。
四、诊断方法【1】
MDS的诊断十分依赖于多种实验室检测技术的综合使用,其中骨髓细胞形态学和细胞遗传学检测技术是MDS诊断的核心。MDS的主要诊断方法见下表。

1.必须做的检测项目:
①外周血细胞计数、网织红细胞计数;
②血清铁蛋白、维生素B12、叶酸;
③EPO水平:在红细胞输注前检测;
④外周血涂片:观察各系血细胞发育异常、原始细胞比例;
⑤骨髓涂片:MDS患者外周血和骨髓的形态学异常分为两类:原始细胞比例增高和细胞发育异常。典型的MDS患者发育异常细胞占相应系列细胞的比例≥10%。拟诊MDS患者均应进行骨髓铁染色计数环形铁粒幼红细胞,其定义为幼红细胞胞质内蓝色颗粒在5颗以上且围绕核周1/3以上者;
⑥骨髓病理:所有怀疑为MDS的患者均应接受骨髓病理活检,通常在髂后上棘取骨髓组织,长度不少于1.5 cm。骨髓病理活检有助于排除其他可能导致血细胞减少的因素或疾病,并提供患者骨髓内细胞增生程度、巨核细胞数量、原始细胞群体、骨髓纤维化及肿瘤骨髓转移等重要信息。怀疑为MDS的患者建议进行Gomori 银染色和原位免疫组化(immunohistochemical,IHC),常用的检测标志包括CD34、MPO、GPA、CD61、CD42、CD68、CD20和CD3;
⑦细胞遗传学检测:所有怀疑MDS的患者均应进行染色体核型检测,临床上常采用r显带或G显带核型分析方法。通常需分析≥20个骨髓细胞的中期分裂象,并按照《人类细胞遗传学国际命名体制(ISCN)2013》进行核型描述。40%~60%的MDS患者具有非随机的染色体异常,其中以-5/5q-、-7/7q-、+8、20q-和-Y 最为多见。MDS 患者常见的染色体异常中,部分异常具有特异性诊断价值,包括- 7/7q- 、- 5/5q- 、i(17q)/t(17p)、- 13/13q- 、11q- 、12p-/t(12p)、9q- 、idic(X)(q13)、t(11;16)(q23;p13.3)、t(3; 21)(q26.2; q22.1)、t(1; 3)(p36.3; q21.2)、t(2; 11)(p21;q23)、inv(3)(q21;q26.2)和t(6;9)(p23;q34)。而+8、20q-和-Y亦可见于再生障碍性贫血及其他非克隆性血细胞减少疾病,部分伴有单纯+8、20q-或-Y的患者免疫抑制治疗有效,且长期随访未出现提示MDS的形态学依据。形态学未达到标准(一系或多系细胞发育异常比例<10%)、但同时伴有持续性血细胞减少的患者,如检出具有MDS诊断价值的细胞遗传学异常,应诊断为MDS不能分类(MDS-U)。
2.推荐做的检测项目:
①荧光原位杂交技术(FISH):
尤其适用于传统G显带技术检测核型失败的患者;应用针对MDS常见异常的组套探针进行FISH 检测,可提高部分MDS患者细胞遗传学异常检出率。因此,对疑似MDS者,骨髓干抽、无中期分裂相、分裂相质量差或可分析中期分裂相<20个时,可进行FISH 检测,通常探针应包括:5q31、CEP7、7q31、CEP8、20q、CEPY和p53。
②骨髓细胞流式细胞术检测:全面筛查各系血细胞免疫表型;
目前尚未发现MDS特异性的抗原标志或标志组合,但流式细胞术对于低危MDS与非克隆性血细胞减少症的鉴别诊断有应用价值。对于无典型形态、细胞遗传学证据、无法确诊MDS的患者,流式细胞术检测有≥3 个异常抗原标志,提示MDS的可能。
3.可选的检测项目:
①单核苷酸多态性微阵列(SNP-array):检测DNA拷贝数异常或单亲二倍体;
SNP-array等基因芯片技术可以在多数MDS患者中检测出DNA拷贝数异常和单亲二倍体,从而进一步提高MDS患者细胞遗传学异常的检出率。在有条件的单位,SNP-array可作为常规核型分析的有益补充。
②基因突变检测:
随着基因芯片、第二代基因测序等高通量技术的广泛应用,多数MDS患者中可检出体细胞性基因突变,常见突变包括TET2、RUNX1、ASXL1、DNMT3A、EZH2、N-RAS/K-RAS、SF3B1 等。对常见基因突变进行检测对于MDS的诊断有潜在的应用价值。
五、鉴别诊断
虽然目前根据临床表现、血常规、骨髓象、骨髓活检病理、染色体、融合基因、免疫分型等很多手段,MDS的诊断已经有了很大的突破,但MDS的诊断一定程度上仍然是排除性诊断,必须排除其他可能导致反应性血细胞减少或细胞发育异常的因素或疾病,常见需要与MDS鉴别的因素或疾病包括【1,2】:
① 维生素B12和叶酸缺乏所致的营养性巨幼细胞性贫血;
② 再生障碍性贫血;
③ 原发性骨髓纤维化(尤其需要与伴有纤维化的MDS相鉴别);
④ 阵发性睡眠性血红蛋白尿症(PNH);
⑤ 急性白血病(尤其是伴有血细胞发育异常的形态学特点的患者或急性髓系白血病(AML)-M7);
⑥ 大颗粒淋巴细胞白血病(LGL);
⑦ 先天性或遗传性血液病(如先天性红细胞生成异常性贫血、遗传性铁粒幼细胞性贫血、先天性角化不良、范可尼贫血、先天性中性粒细胞减少症和先天性纯红细胞再生障碍性贫血等);
⑧ 自身免疫性血细胞减少;
⑨ 甲状腺功能减退或其他甲状腺疾病;
⑩ 慢性病性贫血(感染、非感染性炎症或肿瘤)、慢性肝病;
⑪ HIV感染;
⑫ 重金属中毒、过度饮酒;
⑬ 接受细胞毒性药物、细胞因子治疗或接触有血液毒性的化学制品或生物制剂等;
由于需要除外和需要鉴别的疾病有很多,故MDS患者在疾病确诊时,需要完善相关检查,才能保证诊断的准确性,只有诊断准确,才能根据诊断对MDS患者进行疾病危险度分层、评估预后和生存期、制定相应的治疗策略。
六、展望
骨髓增生异常综合征是一种老年疾病。随着目前我国老龄化社会的到来,老年人比例持续增高,以及人们对健康的关注程度增加和检测手段的普及完善,MDS的发病率也在逐年增加。由于MDS为恶性血液病,且有转化为急性髓系白血病的高风险,一旦发病预后非常差,因此及时发现和确诊MDS、并给于积极地干预措施,对于提高MDS患者的生存质量、延长生存期、减少向急性白血病的转变至关重要,这也是临床血液科医生面临的问题所在。因此认真学习各种专家共识和指南,能够帮助临床医生提高对MDS疾病的诊断、鉴别诊断、治疗的能力,从而更好地为患者服务,使患者受益。相信随着临床经验的不断积累,以及实验室检测手段的不断改进,MDS的诊断将会更加精细,能够为MDS患者的个体化治疗提供依据。
【1】 中国《骨髓增生异常综合征诊断与治疗专家共识(2014)》
【2】 The 2016 revision to the World Health Organization classification of myeloid neoplasms and acute leukemia.Blood.2016
【3】 NCCN clinical practice guidelines in Oncology: Myelodysplastic Syndromes(Version 1.2018
专家点评
1.点评专家介绍

北京协和医院血液内科主任医师
擅长各种血液学疾病的诊治,尤其是各种血液系统恶性肿瘤、各种血细胞减少、骨髓衰竭疾病(包括再生障碍性贫血,骨髓增生异常综合症,阵发性睡眠性血红蛋白尿症等)、骨髓增殖性疾病及各种罕见血液疾病的诊治。现任中华医学会全国青年委员,中华医学会红细胞学组委员,中国医师协会检验分会红细胞疾病诊断副主任委员等
2.点评内容
MDS 诊断难点:
MDS是一个除外性疾病,需要有持续的血细胞减少,骨髓中至少两系细胞病态造血。实际的临床工作中,鉴别诊断时非常困难的。首先应该除外各种继发性MDS和非血液系统疾病所致的MDS样改变,细致的问诊,查体及动态随诊是关键,其次,对于低危MDS,有时和其他骨髓衰竭疾病也存在鉴别诊断困难,尽管目前基因检测,染色体筛查,流式细胞仪技术已广为普及,但大多数情况下,仍不能凭此做出最终的鉴别诊断。常规的外周血涂片、骨髓涂片及骨髓活检等基本检查仍然是诊断的主要依据。对于困难的病例,可以定期随访。高危MDS一般会有非常典型的病态造血和明确的分子异常,诊断相对容易,但治疗相对较为困难。
MDS的危险程度评分非常重要,它是我们目前分层治疗MDS的主要依据。由于医学的进步,分层的标准也在不断的完善,分子学的标记在分层中起到越来越重要的地位,由于某些分子异常的临床意义的发现(如TP53,RUX1等),使得某些分层处于低危的患者,预后明显差于其他同类患者,因此建议对他们进行更积极治疗。
欲了解更多血液肿瘤、淋巴瘤相关资讯,与全国各地血液肿瘤、淋巴瘤医生交流与讨论,请扫描以下二维码,添加肿瘤资讯小助手-Dinna微信,备注“血液肿瘤”!











 苏公网安备32059002004080号
苏公网安备32059002004080号


