医学的进步带来了非小细胞肺癌患者生存期的延长;在此基础上,伴随着诊断技术的开展,脑转移的比例也越来越高。随着靶向治疗的开展及新型放疗技术的普及,脑转移患者的预后已较过去大幅提高,但就其最佳治疗方案而言,仍存在争议。随着各种靶向治疗新药的不断开发,在这个患者群体中,如何合理地使用靶向治疗,如何合理地搭配局部治疗,成了越来越热门的话题。在最新一期临床肿瘤学杂志<Journal of Clinical Oncology>中,有一项研究就此议题开展了针对性研究。
近年来,随着医疗水平的进步,非小细胞肺癌(NSCLC)的治疗效果改善。在延长的生命进程中,复发/转移就成了一个急需解决的问题。数据显示,在所有NSCLC患者中,将会有40%的患者发生脑转移。在传统治疗手段中,单纯全脑放疗效果不佳,手术适应症有限且风险巨大,而化疗药物则难以透过血脑屏障,因此在过去的几十年中,脑转移的患者预后普遍不佳,中位生存时间介于3-15月。最近几年,随着靶向治疗的研发、新型放疗技术的开展,肺癌脑转移的预后明显改善,中位生存时间已经达到了19-58月。但关于如何合理地利用现有的治疗手段实现治疗增益最大化仍是一个存在争议的热点问题。为此,最新一期临床肿瘤学杂志<Journal of Clinical Oncology>带来了一项多中心回顾性临床研究。
一、研究设计。
这是一项由美国学者发起的多中心回顾性临床研究,纳入6个治疗中心总共351个证实EGFR突变的伴发脑转移的NSCLC患者。排除标准:(1)既往接受EGFR-TKI治疗 (2)非EGFR突变型 (3)后续治疗中未接收EGFR-TKI治疗 (4)随访资料不全。

二、研究结果。
1. 临床病理因素
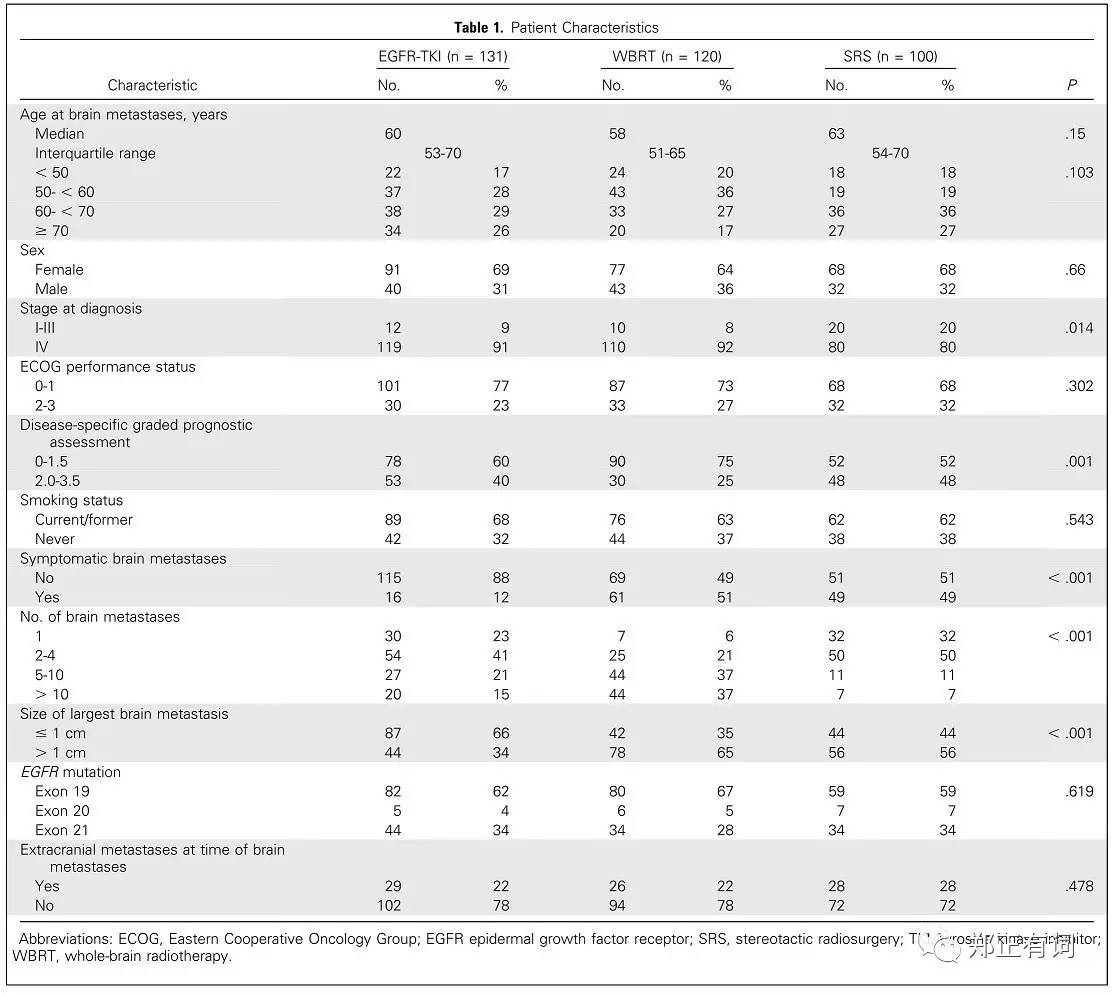
研究发现,首选TKI组患者更多表现为无症状且小病灶的脑转移灶
首选WBRT组,则更多地表现为低GPA评分(预后评估量表,分值越低往往预后越差)及>10个脑转移灶
各组患者的临床病理因素如下图所示。
2. 预后分析
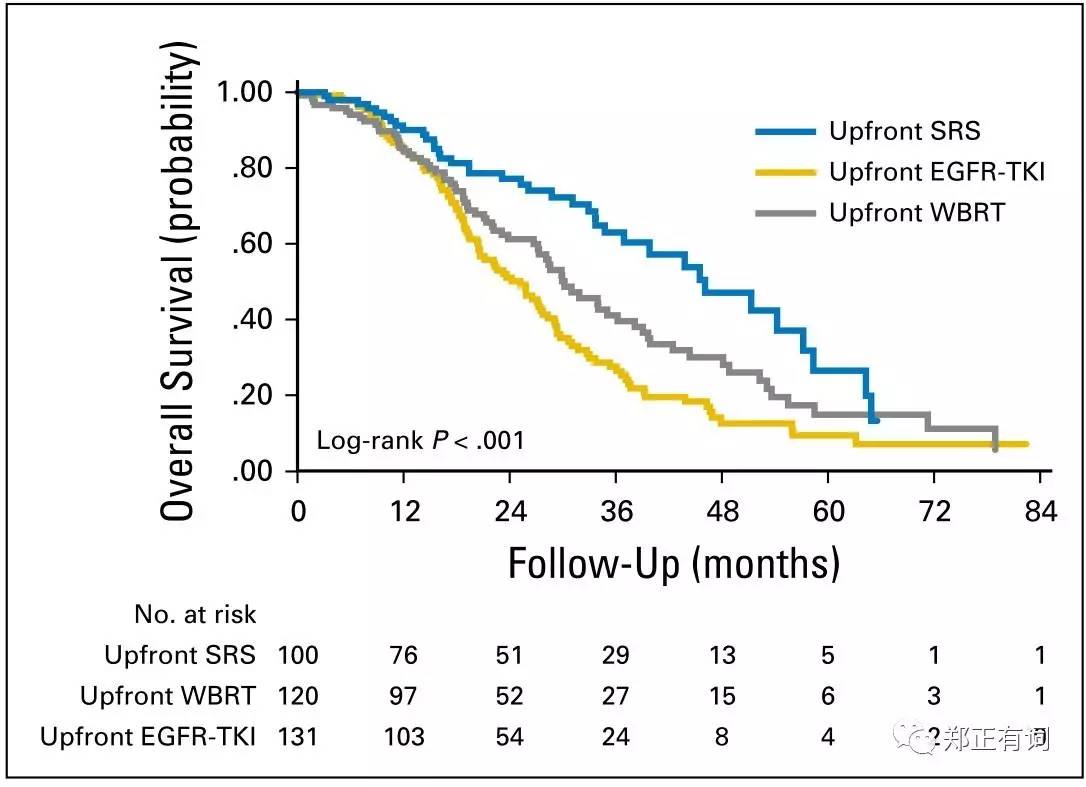
本研究中,全体患者的中位生存时间为30月,95%置信区间 27-34月。亚组分析示:
首选SRS组,中位生存时间46月,2年生存率78%
首选WBRT组,中位生存时间30月,2年生存率62%
首选TKI组,中位生存时间25月,2年生存率51%
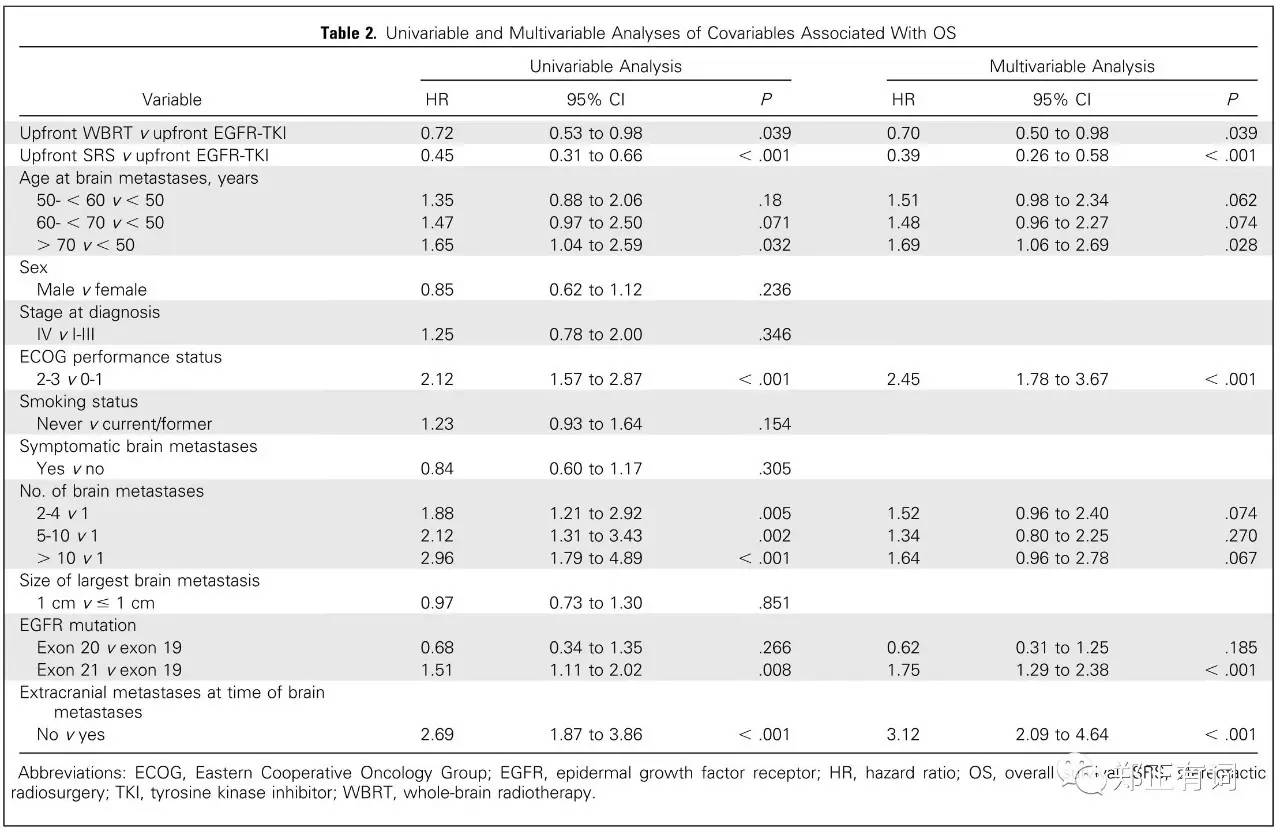
在校正包括年龄、体力状态评分等多种因素后,(SRS组 vs TKI组)以及(WBRT组 vs TKI组)对预后的影响仍然达到统计学意义。
而且,这些结果在PSM匹配后仍无明显改变。
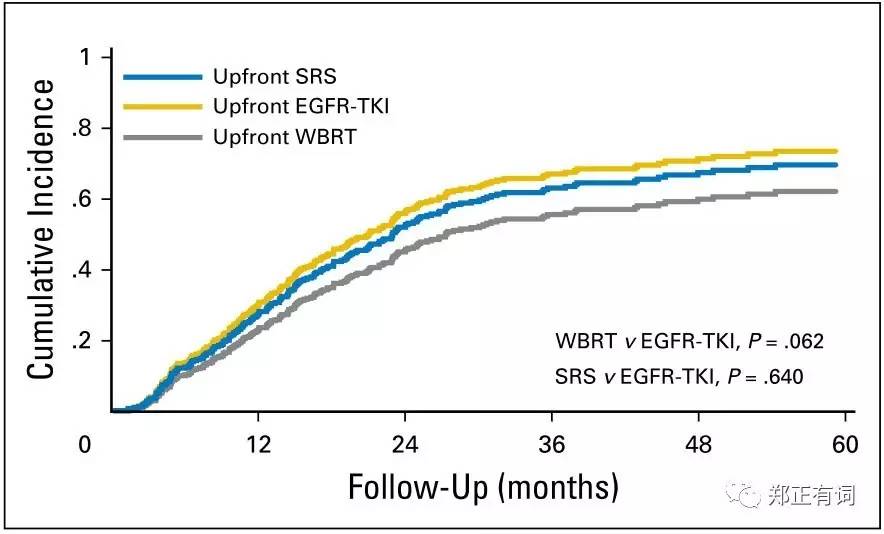
中位颅内进展时间方面,在SRS组,WBRT组及TKI组分别是23月、24月及17月;
其校正颅内进展风险如下图所示:
3. 亚组分析
基于GPA(预后评估量表)开展的亚组分析发现,不论在低GPA组(0-1.5)还是高GPA组(2-4),首选SRS的患者均表现出最好的治疗效果。
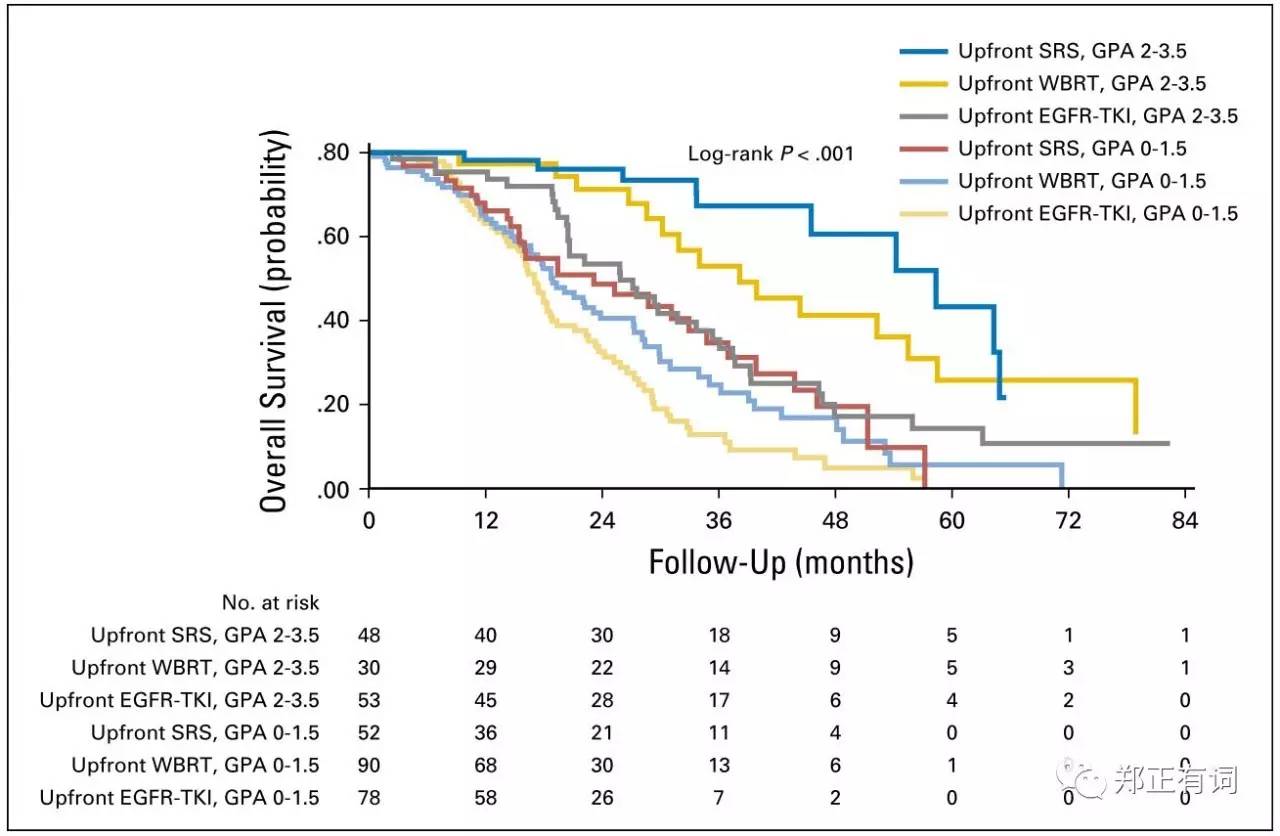
4. 结论
(1)在EGFR突变型伴发脑转移的NSCLC患者中,因为接受TKI治疗而将放疗延后会对预后造成不利影响;
(2)SRS紧跟TKI治疗能够获得最好的治疗效果并避免了全脑放疗导致的神经认知功能损害,值得推荐。
三、研究评论。
针对这么振奋人心的结果,Chalmers等学者发表针对述评——
“Retrospective, Multi-Institutional Analysis of Sequential Treatment of Brain Metastases in Treatment-Naive, Epidermal Growth Factor Receptor-Mutated Non-Small-Cell Lung Cancer Should Not Define the Standard of Practice”,指出该研究不足以界定新的治疗标准。
作者指出,该研究存在设计失误,即不同治疗方案(SRS/WBRT和TKI)之间并未实现真正均衡的跨组治疗。举例来说,对于首选SRS及WBRT的患者而言,因为SRS/WBRT的治疗时间短,因此大多数患者都能在放疗结束后接受TKI治疗;但在首选TKI治疗的患者中,如果TKI治疗效果不佳,颅内进展快,则患者会尽快接受SRS/WBRT治疗而得以纳入该研究,但对于那些TKI治疗效果好的患者而言,将会有相当一部分患者因为在长时间内无颅内进展证据而未接受SRS/WBRT,并最终没有纳入该项研究。
四、郑医生小记。
NSCLC脑转移,因为其较大的发生比例、较好的治疗效果以及较多的治疗方案选择,成为近期研究的热点问题。在近期JCO的回顾性论著中,作者指出及时放疗的重要性,并进一步指出SRS具有比WBRT更好的治疗效果。
郑医生认为,尽管该研究存在一定的选择偏倚(如补充一组单纯接受TKI治疗的脑转移患者应该会更好),但其关于及时放疗的治疗经验应该是值得推广的。
首先,在我既往的帖子《非小细胞肺癌术后复发人群:谁是真正被“治愈”的那个?》中,分析了连续两项针对非小细胞肺癌复发患者的发表在欧洲心胸外科杂志(EJCTS)上的论著,发现,“在挺过复发后5年的非小细胞肺癌患者中,以手术/放疗/放化疗等局部治疗手段作为复发的首选治疗的比例,肿瘤控制组要远高于肿瘤负荷组”。此外,局部治疗在寡转移治疗中的必要性也在不断重申。
在另一方面,“SRS显著优于WBRT”,郑医生认为这一结论则还需进一步证实。一方面,作为脑转移的传统治疗手段,WBRT的治疗效果确实并不满意,且存在导致神经认知障碍的风险,但其治疗作用覆盖全脑,因此不会受到转移瘤个数的限制。反观SRS作为一种新兴的放疗技术,尽管其可显著减少神经认知功能障碍的发生率,而且可以在≤4枚脑转移瘤患者实现较好的疾病控制,但其在多发脑转移的患者中是否还具有如此稳定的治疗效果则需进一步研究证实。
五、专家简介。

1. Chalmers A and Akerley W. Retrospective,Multi-Institutional Analysis of Sequential Treatment of Brain Metastases inTreatment-Naive, Epidermal Growth Factor Receptor-Mutated Non-Small-Cell LungCancer Should Not Define the Standard of Practice. J Clin Oncol 2017;35:2340.
2. Magnuson WJ, Lester-Coll NH, Wu AJ, et al.Management of Brain Metastases in Tyrosine Kinase Inhibitor-Naive EpidermalGrowth Factor Receptor-Mutant Non-Small-Cell Lung Cancer: A RetrospectiveMulti-Institutional Analysis. J ClinOncol 2017;35:1070-7.
3. Tsakonas G, De Petris L and Ekman S.Management of brain metastasized non-small cell lung cancer (NSCLC) - Fromlocal treatment to new systemic therapies. CancerTreat Rev 2017;54:122-31.
4. Hishida T, Yoshida J, Aokage K, Nagai Kand Tsuboi M. Postoperative oligo-recurrence of non-small-cell lung cancer:clinical features and survivaldagger. EurJ Cardiothorac Surg 2016;49:847-53.
5. Sekihara K, Hishida T, Yoshida J, et al.Long-term survival outcome after postoperative recurrence of non-small-cell lungcancer: who is 'cured' from postoperative recurrence? Eur J Cardiothorac Surg 2017.











 苏公网安备32059002004080号
苏公网安备32059002004080号


