
田勇, 李孟伟, 刘起昆, 等. 皮肤黑色素瘤的临床病理特征及预后[J]. 中华肿瘤杂志, 2022, 44(10):1146-1154.
DOI: 10.3760/cma.j.cn112152-20200818-00751.
目的
探讨皮肤黑色素瘤患者的临床病理特征及预后。
方法
收集2008年2月至2019年8月于华中科技大学同济医学院附属同济医院治疗的皮肤黑色素瘤患者的临床病理资料,生存分析采用Kaplan-Meier法和Log rank检验,影响因素分析采用Cox比例风险回归模型。
结果
125例患者中,Ⅰ期12例,Ⅱ期62例,Ⅲ期30例,Ⅳ期21例;肢端型76例,非肢端型49例。全组患者中位总生存时间(OS)为44个月,1、2、5年生存率分别为85.4%、63.2%和38.7%。卡氏体力状态评分、肿瘤分期、原发灶部位、脉管浸润、ki-67指数、BRAF基因、术前乳酸脱氢酶(LDH)水平、手术治疗与患者预后有关(均P<0.05)。接受干扰素治疗患者的中位OS(53个月)优于未接受干扰素治疗的患者(40个月,P=0.448);Ⅲ期患者中,接受干扰素治疗患者的中位OS(40个月)优于未接受干扰素治疗的患者(17个月,P=0.012)。Ⅱ期患者中,肢端型患者1、2、5年生存率分别为97.1%、84.7%和65.8%,非肢端型患者1、2、5年生存率分别为93.3%、70.0%和17.0%;Ⅱ期肢端型患者预后优于非肢端型患者(P=0.043)。Ⅲ期患者肢端型中位OS(32个月)优于非肢端型患者(17个月,P=0.164)。Ⅳ期患者肢端型中位OS(8个月)短于非肢端型患者(11个月,P=0.458)。肿瘤分期及术前LDH水平为皮肤黑色素瘤患者预后的独立危险因素(均P<0.05)。
结论
干扰素治疗可以改善Ⅲ期患者预后,Ⅱ期肢端型患者预后优于非肢端型患者,肿瘤分期及术前LDH水平为皮肤黑色素瘤患者预后的独立危险因素。
【关键词】皮肤黑色素瘤;临床病理特征;生存分析;预后
黑色素细胞可见于全身各组织中,常见于皮肤和黏膜,皮肤恶性黑色素瘤(cutaneous malignant melanoma, CMM)即皮肤黑色素细胞起源的具有侵袭性的恶性肿瘤。CMM在西方国家较常见,澳大利亚和美国人群CMM发病率较高。据统计,2014年美国新发CMM 76100例,死亡9710例,且发病率仍在不断上升,预计至2031年,CMM新发病例数将达到约116000例。虽然我国CMM发病率较低,仅占所有皮肤恶性肿瘤的3.7%,但我国人口基数大,CMM患者数量仍十分庞大,每年新发病例约20000例。CMM恶性程度高,转移侵袭能力强,肿瘤厚度达到0.5 mm或侵入真皮及皮下组织,肿瘤细胞可迅速出现淋巴扩散,且发生转移的晚期患者预后极差,无复发生存时间(recurrence-free survival, RFS)及总生存时间(overall survival, OS)均大大缩短。据统计,我国Ⅳ期CMM患者5年生存率仅为4.6%。目前,国外关于CMM的研究较为全面,中国人群相关数据仍然缺乏。本研究中,我们对华中科技大学同济医学院附属同济医院收治的125例CMM患者的临床病理资料以及预后情况进行总结分析,以期了解中国CMM患者的临床病理特征,指导临床诊疗。


1.临床资料:
回顾性收集2008年2月至2019年8月于我院治疗的CMM患者的临床病理资料。纳入标准:(1)我院病理或细胞学明确诊断为CMM;(2)临床资料完整;(3)能够获得随访资料。排除标准:(1)病理诊断不明;(2)临床资料不完整及失访患者;(3)合并其他严重全身系统疾病者。
2.治疗方法和原则:
黑色素瘤分期依据美国癌症联合委员会(American Joint Committee on Cancer, AJCC)分期,Ⅰ~Ⅲ期患者主要行手术治疗,根据患者意愿行术后干扰素治疗及辅助放化疗,Ⅳ期患者以化疗为主。手术治疗均行原发灶扩大切除术,切缘为0.5~5.0 cm。手指或足趾末端及甲下病灶行指(趾)关节离断术,足底病灶或原发灶较大者酌情行游离植皮、皮瓣修复手术,部分位于肢端的病灶由于太大而难以修复皮肤时,采取截肢手术。Ⅳ期患者局部病灶结合患者意愿决定是否手术。
3.随访及评价指标:
采用电话方式进行随访,收集患者的预后信息。OS定义为从患者确诊之日起至死亡时间或随访截止时间。通过查阅文献及结合临床资料,将性别、年龄、卡氏体力状态评分(Karnofsky performance scale, KPS)、肿瘤分期、原发灶部位、溃疡、脉管浸润(lymphovascular invasion, LVI)、ki-67指数、BRAF基因突变、术前乳酸脱氢酶(lactate dehydrogenase, LDH)、中性粒细胞淋巴细胞比值(neutrophil lymphocyte ratio, NLR)、手术治疗、干扰素治疗、化疗、放疗等预后相关因素指标纳入预后影响因素分析。随访截至2019年12月31日,125例患者均获得随访。
4.统计学方法:
采用SPSS 23.0软件进行统计学分析。生存分析采用Kaplan-Meier法和Log rank检验,影响因素分析采用Cox比例风险回归模型。检验水准α=0.05。


1.患者临床病理特征:
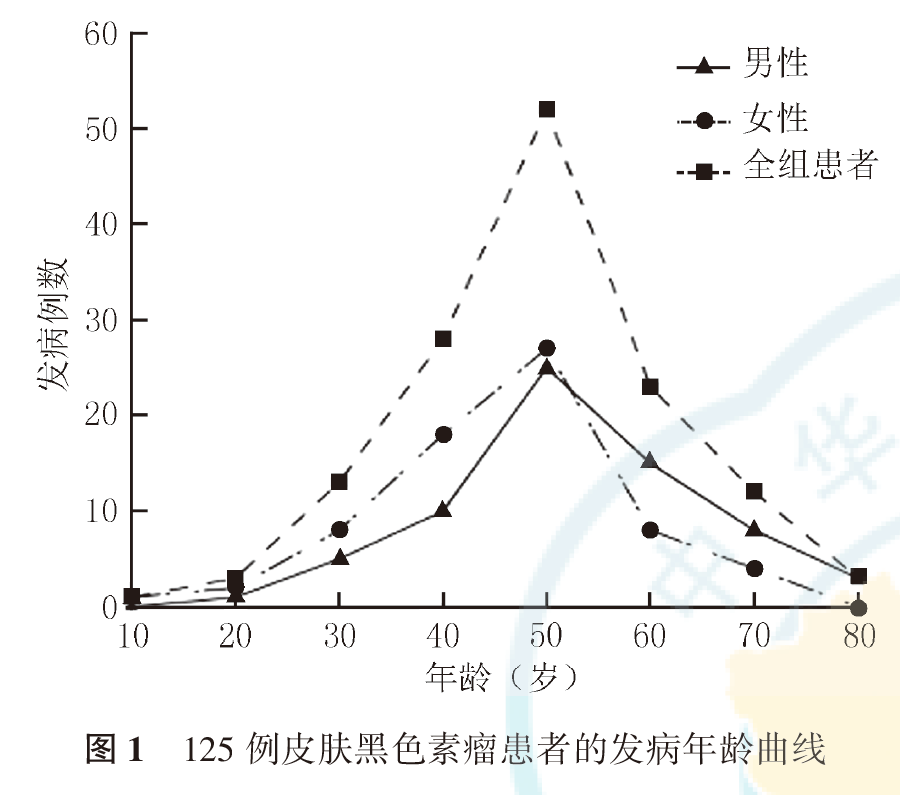
125例CMM患者,男62例,女63例;年龄19~88岁,中位年龄为55岁,CMM高发年龄为40~60岁(图1)。AJCC分期Ⅰ期12例,Ⅱ期62例,Ⅲ期30例,Ⅳ期21例。肢端型76例,病变位于足底54例,手指或足趾末端及甲下22例;非肢端型49例,病灶位于头面颈部7例,躯干部18例,四肢18例,原发灶不明6例。就诊时伴溃疡(不同程度渗血渗液)50例。KPS≤79分29例,KPS≥80分96例。病程<12个月35例,病程≥12个月90例。组织病理学示有脉管浸润14例,无脉管浸润90例,无明确报告者21例;58例患者有ki-67记录,其中ki-67指数<30% 19例,ki-67指数≥30% 39例。28例患者行BRAF基因突变检测,阳性8例,且均为BRAF V600E突变。有明确术前LDH记录者87例,LDH升高17例,LDH水平正常或降低70例;有明确NLR记录者119例,NLR<2的患者74例,NLR≥2的患者45例。接受手术治疗患者114例,未接受手术治疗患者11例;术后接受干扰素治疗、术后放疗、术后化疗(达卡巴嗪、替莫唑胺、顺铂、卡铂、紫杉醇等)患者分别为31、31和42例。临床表现为原发色素痣不规则增大54例,不明原因肿块并进行性增大31例,铁钉扎伤、锐器割伤、烫伤、抠挠及肿物刮除、拔甲、激光治疗后进展24例,腹股沟、腋窝、颈部淋巴结肿大及全身多处转移者16例;原发色素痣(54例)及局部物理炎症刺激(24例)患者共78例,占所有患者的62.4%(78/125)。
2.预后:
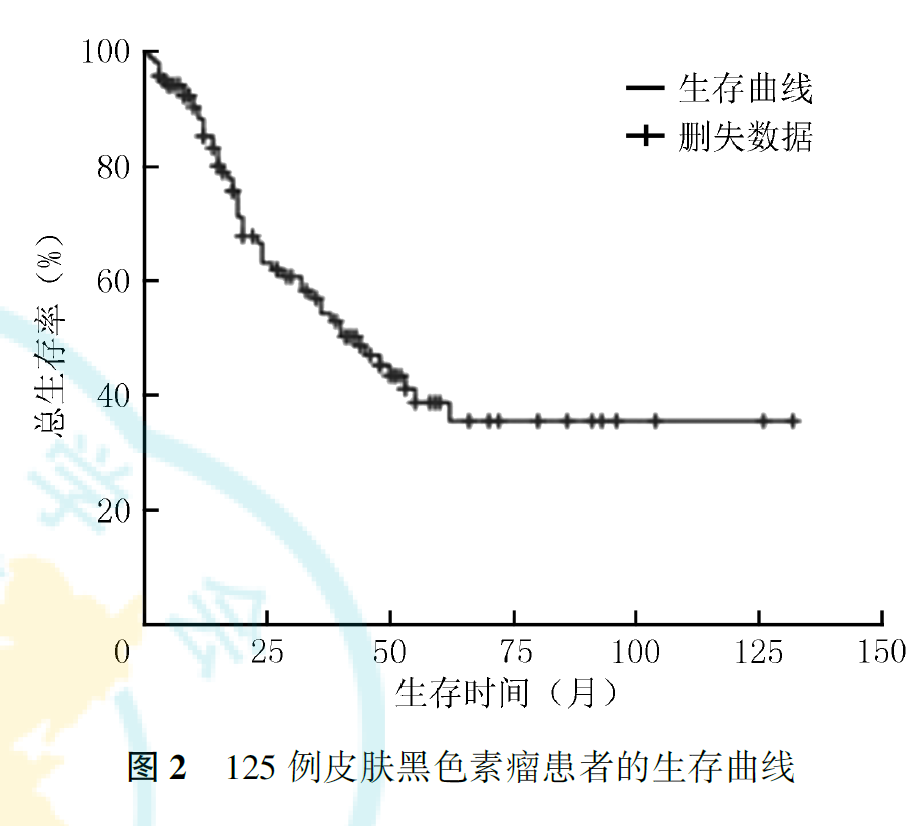
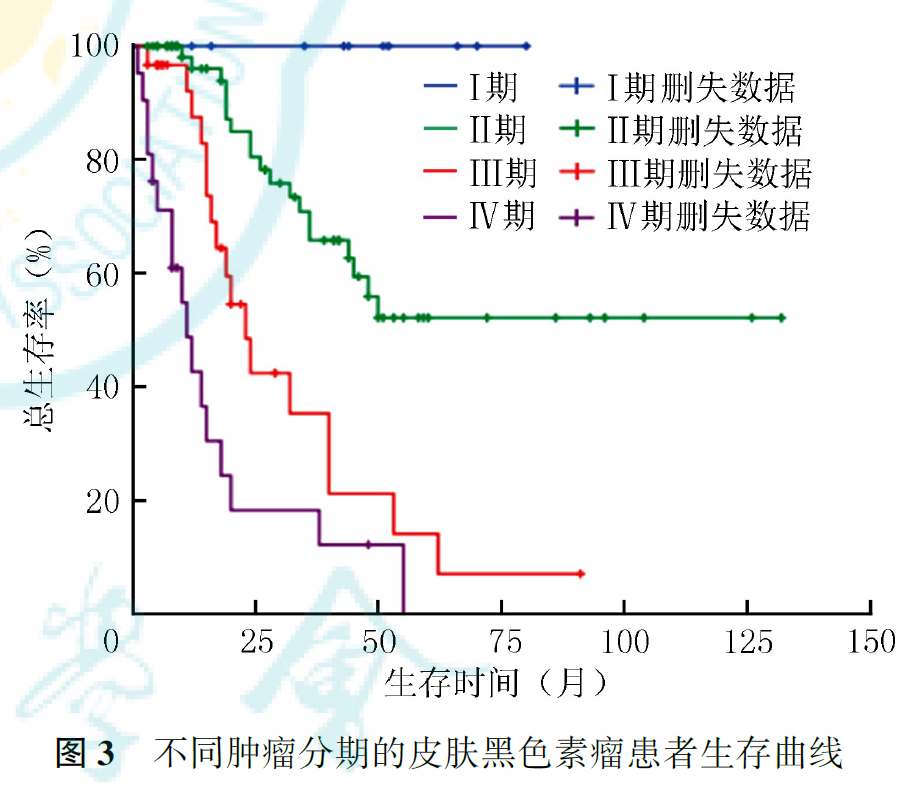
125例患者中,死亡53例,其中Ⅱ、Ⅲ、Ⅳ期患者死亡例数分别为19、17和17例;BRAF基因突变患者(8例)死亡3例,BRAF基因未突变患者(20例)死亡1例。全组患者中位OS为44个月,1、2、5年生存率分别为85.4%、63.2%和38.7%,总生存曲线见图2。Ⅰ期患者全部存活,Ⅱ期患者1、2、5年生存率分别为96.0%、80.4%和52.2%,Ⅲ期患者1、2、5年生存率分别为87.5%、42.4%和14.1%,Ⅳ期患者1、2、5年生存率分别为42.7%、18.3%和0;肿瘤分期与CMM患者预后有关(P<0.001,图3)。接受手术患者的中位OS为45个月,1、2、5年生存率分别为87.2%、66.1%和40.5%;未接受手术患者的中位OS为15个月,1、2年生存率分别为60.6%和20.2%(P<0.001,图4)。KPS≤79分和KPS≥80分患者的中位OS分别为26和48个月(P=0.026,图5)。BRAF基因突变和未突变患者1年生存率分别为32.8%和100%(P=0.007,图6)。有脉管浸润患者的中位OS为24个月,1、2、5年生存率分别为85.7%、26.8%和0;无脉管浸润患者的中位OS为62个月,1、2、5年生存率分别为94.9%、75.9%和50.4%(P=0.001,图7)。ki-67指数<30%患者其1、2、5年生存率分别为87.8%、87.8%和79.1%,ki-67指数≥30%患者1、2、5年生存率分别为80.8%、60.8%和22.9%(P=0.011,图8)。术前LDH升高患者的中位OS分别为8个月,1年生存率分别为45.8%;术前LDH正常或降低患者的中位OS为38个月,1年生存率为86.6%(P=0.002,图9)。肢端型患者1、2、5年生存率分别为91.5%、73.0%和56.5%,非肢端型患者1、2、5年生存率分别为75.8%、48.1%和12.5%;肢端型患者预后优于非肢端型患者(P<0.001,图10)。
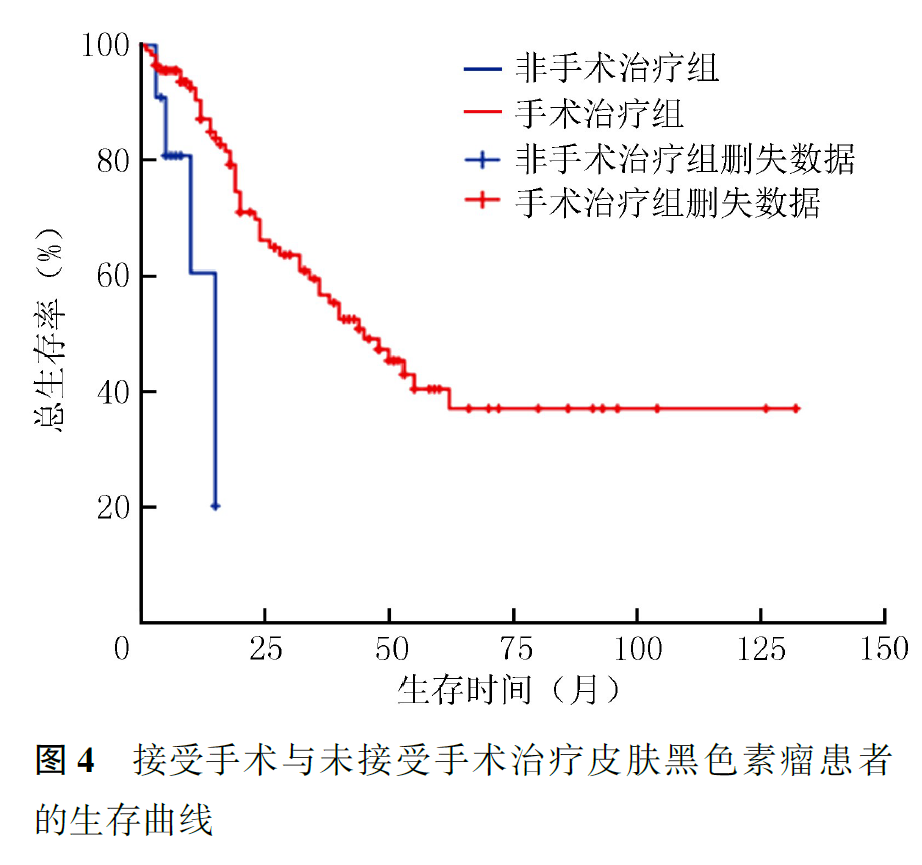
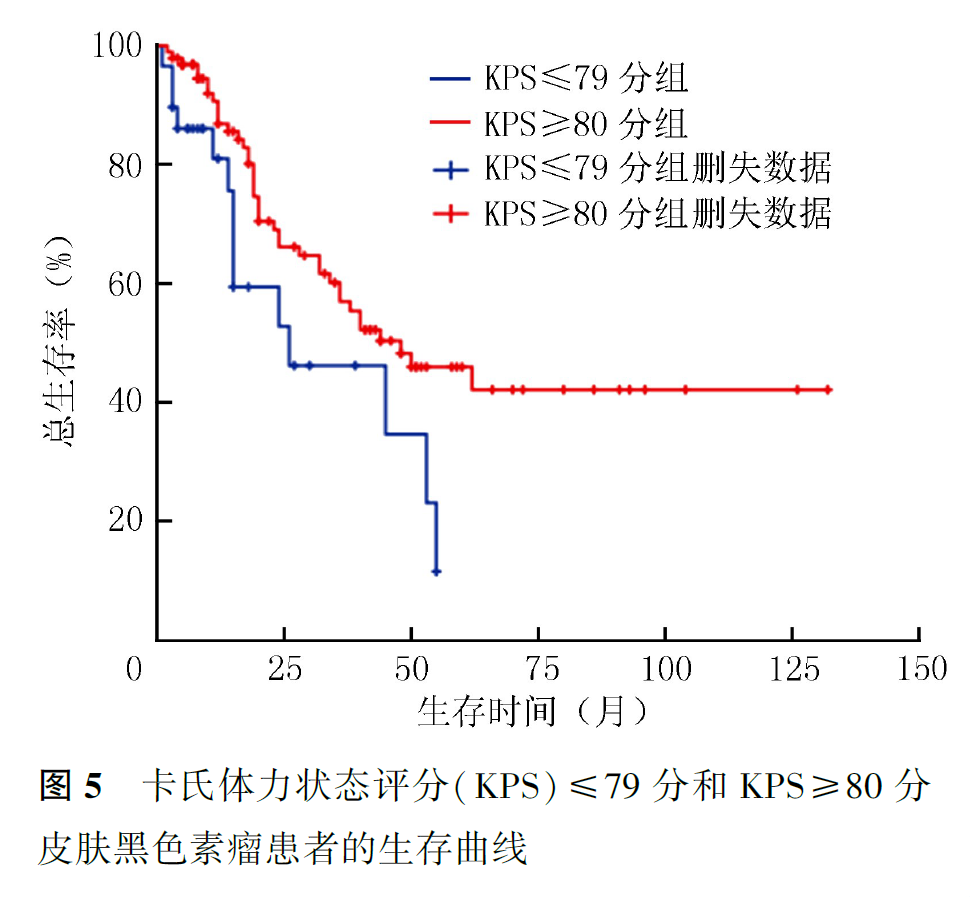


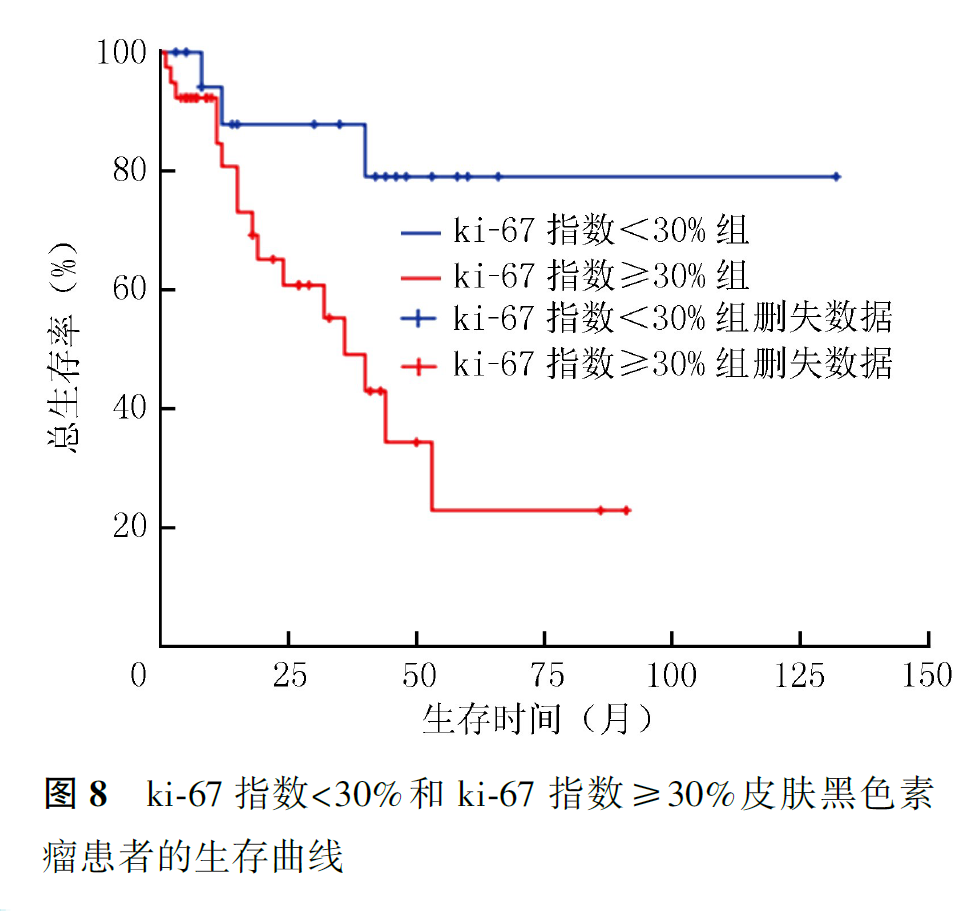

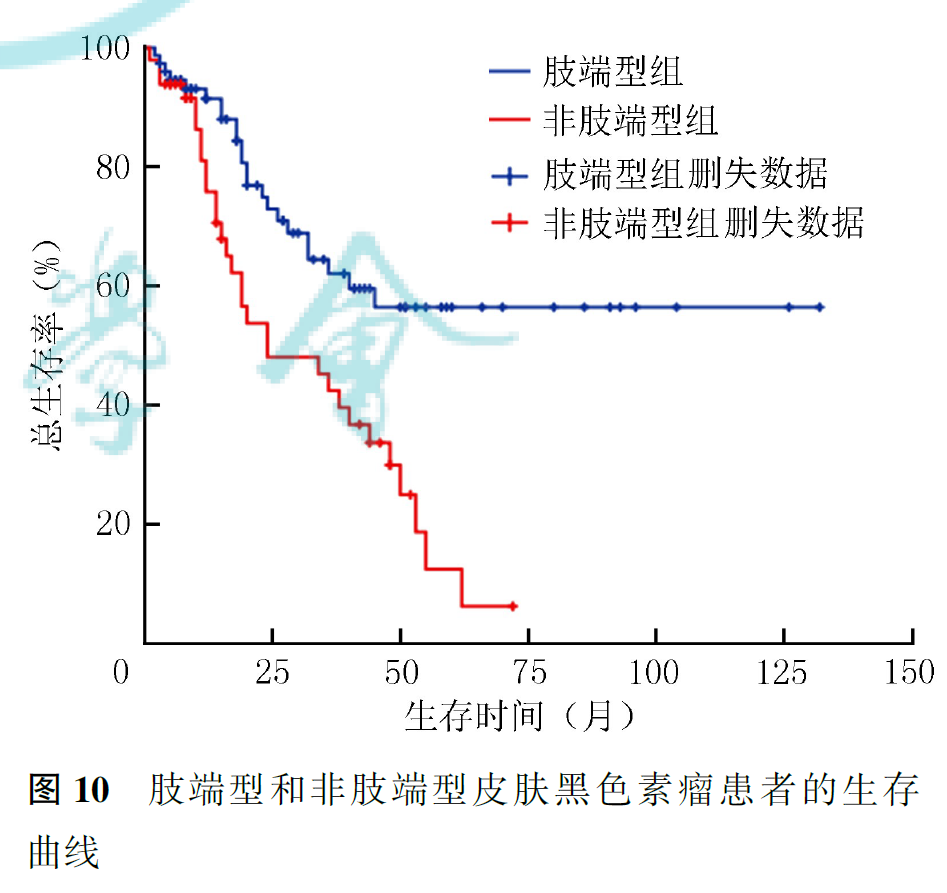
3.预后影响因素分析:
KPS、肿瘤分期、原发灶部位、脉管浸润、ki-67指数、BRAF基因突变情况、术前LDH水平及手术治疗与CMM患者预后有关(均P<0.05,表1),性别、年龄、放疗、化疗与CMM患者预后无关(均P>0.05,表1)。

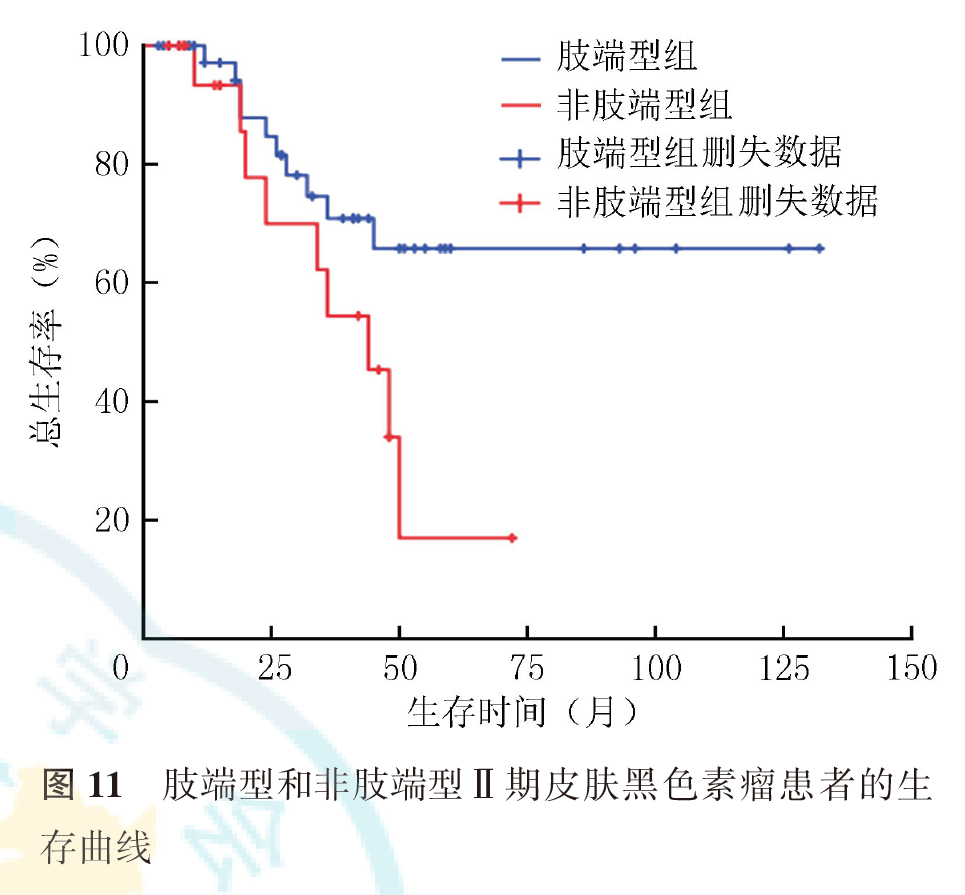
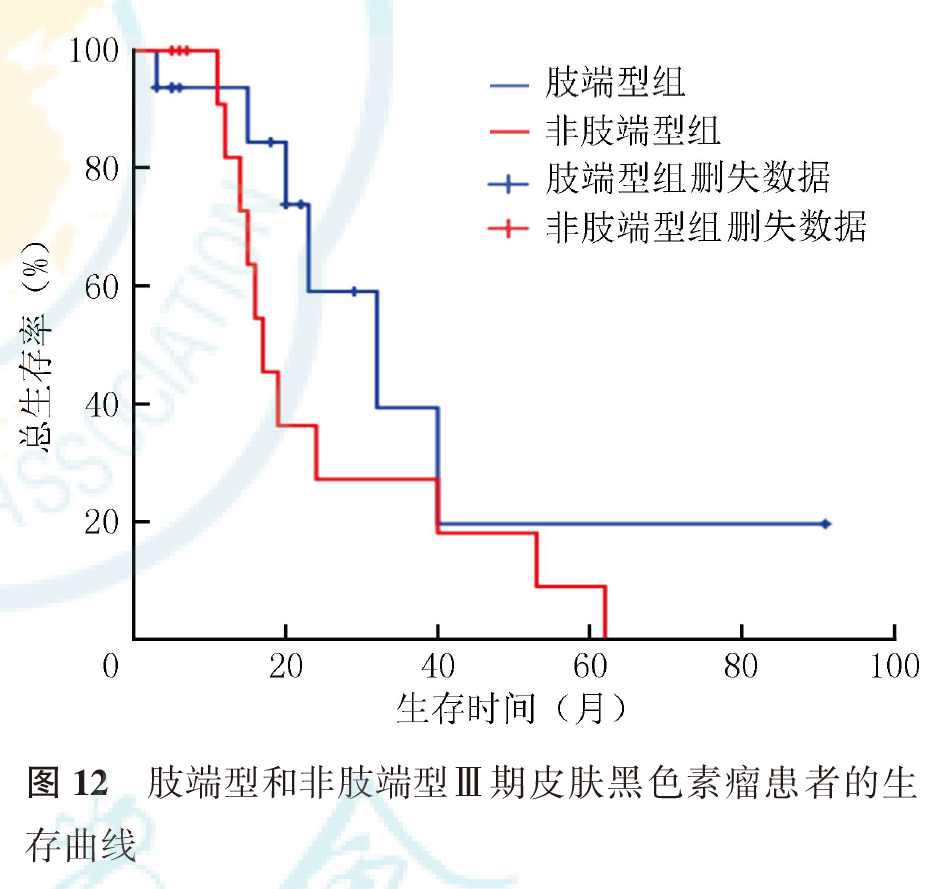
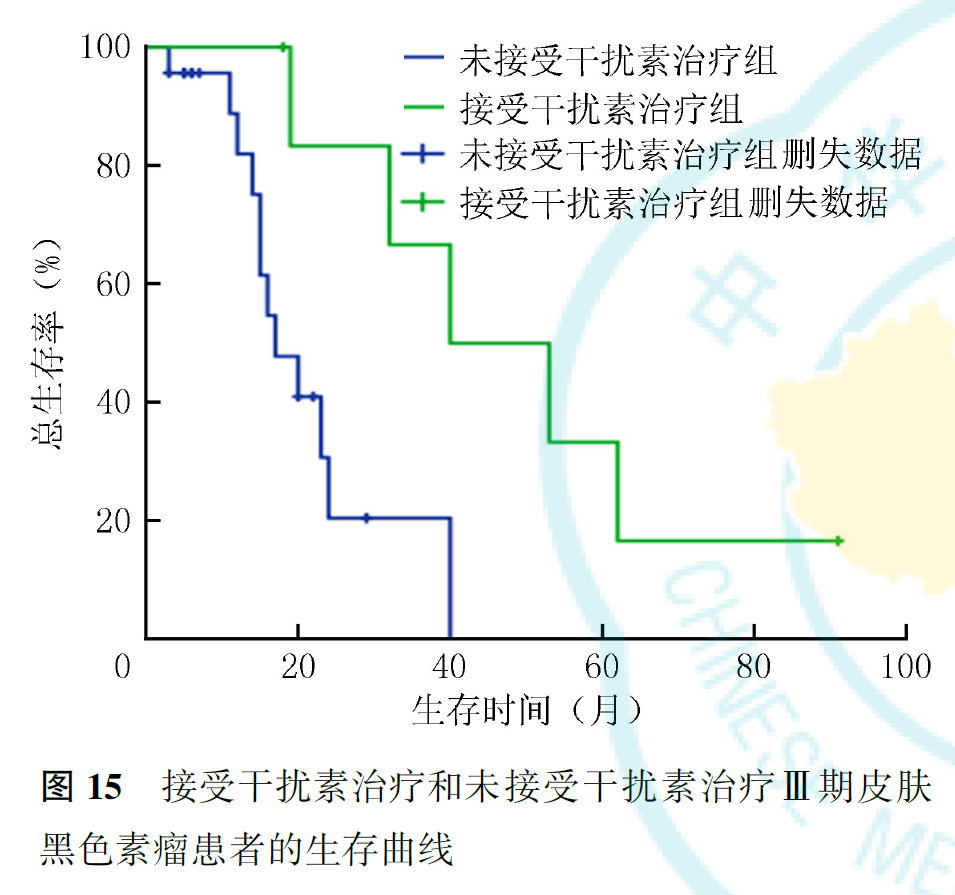
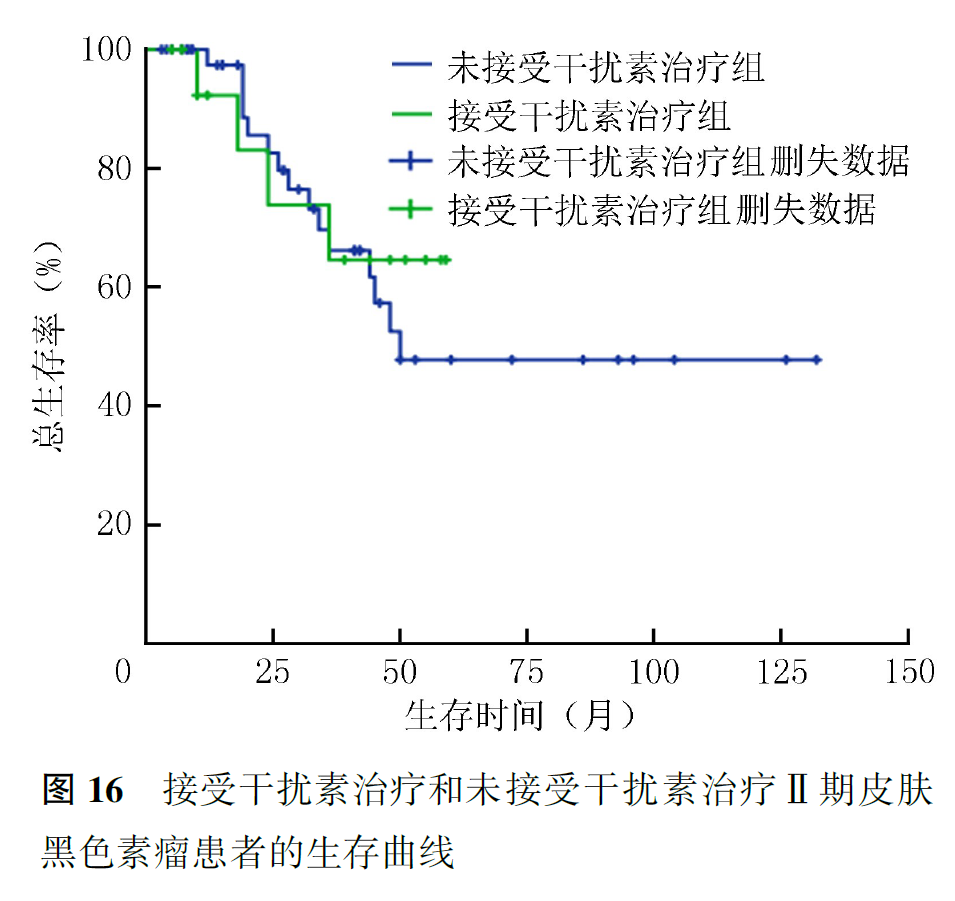
Ⅱ期患者中,肢端型患者1、2、5年生存率分别为97.1%、84.7%和65.8%,非肢端型患者1、2、5年生存率分别为93.3%、70.0%和17.0%;Ⅱ期肢端型患者预后优于非肢端型患者(P=0.043,图11)。Ⅲ期患者中,肢端型患者中位OS(32个月)优于非肢端型患者(17个月,P=0.164;图12)。Ⅳ期患者中,肢端型和非肢端型患者的中位OS分别为8和11个月(P=0.458,图13)。接受干扰素治疗患者的中位OS(53个月)优于未接受干扰素治疗的患者(40个月,P=0.448;图14)。Ⅲ期患者中,接受干扰素治疗患者的中位OS(40个月)优于未接受干扰素治疗的患者(17个月,P=0.012;图15);Ⅱ期、Ⅳ期患者接受干扰素治疗与未接受干扰素治疗患者的预后差异无统计学意义(均P>0.05,图16、图17)。



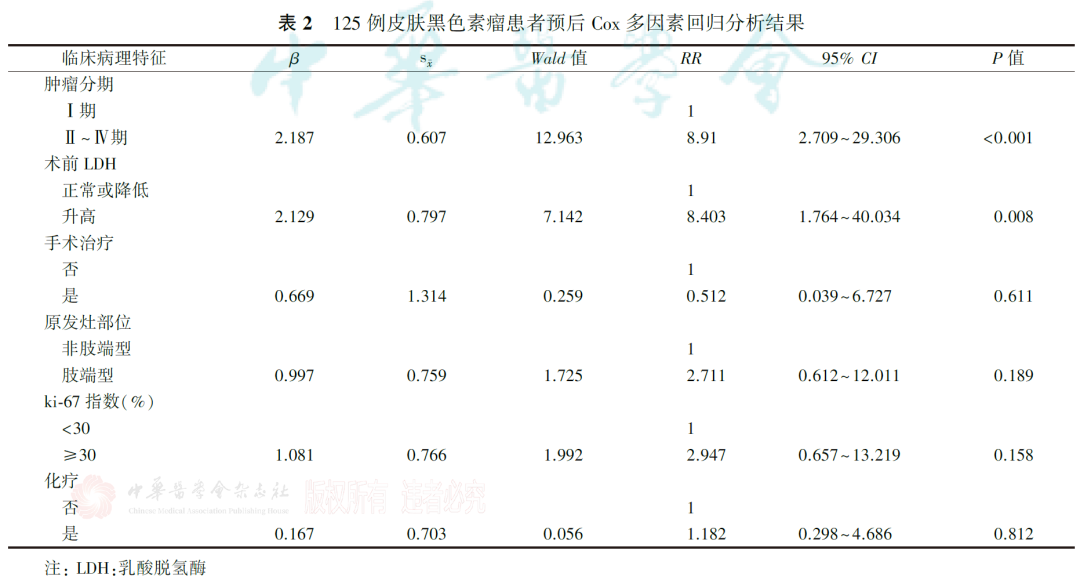
多因素分析显示,肿瘤分期及术前LDH水平是CMM患者的独立危险因素(均P<0.05,表2)。


CMM常见于西方国家,在美国男性和女性常见恶性肿瘤发病中分别居第5位和第7位,我国CMM发病率较低,无论在男性还是女性人群中,CMM发病率均排在第10位之后,但每年新发病例仍然超20000例。随着对CMM认知的提高及检测手段的发展,我国CMM检出率及病死率均在迅速增长,相对而言,欧美国家CMM发病率虽然在增加,但病死率仍保持稳定。黑色素细胞是神经外胚层来源产生黑色素的细胞,可遍布全身,包括皮肤、虹膜、直肠黏膜等,不同部位微环境不同,其发生癌变的机制也不同。CMM发病的环境因素主要是紫外线损伤,如欧美等发达国家日光浴的流行导致CMM发病率高于其他地区。紫外线暴露会导致黑色素细胞DNA损伤,发生碱基缺失或替代,如紫外线A、紫外线B分别引发鸟嘌呤-胸腺嘧啶、胞嘧啶-胸腺嘧啶替换,且这些突变大多位于黑色素沉着相关位点。肢端型CMM病灶多位于阳光暴露较少的部位如手掌、足底、甲床等,亚洲地区常见,其发病原因可能与色素痣及物理炎症刺激有关。我国中西部黑色素瘤患者统计资料显示,外伤、先天性小痣是我国CMM的主要病因。本研究中,临床表现为原发色素痣及局部物理炎症刺激的患者占全组患者的62.4%(78/125),证明原发色素痣及局部物理炎症刺激与CMM发病可能有关。
遗传因素与黑色素瘤发生发展密切相关,遗传因素包括遗传相关高中低风险易感基因及大量体细胞突变,如CDKN2A、BAP1、CDK4、BRAF、NRAS、KIT等,其中BRAF、NRAS基因突变与紫外损伤密切相关,而KIT基因突变则是肢端型CMM患者最常见的突变位点。我国522例CMM患者统计资料显示,BRAF(HR=1.989,95% CI:1.263~3.131,P=0.003)和KIT基因突变(HR=1.536,95% CI:1.110~2.124,P=0.010)是CMM的独立预后因素。有研究显示,中国CMM患者中,BRAF和NRAS基因突变分别占25.5%和7.2%,同时在BRAF基因突变的患者中,89.1%为V600E突变。本研究中,28例BRAF基因突变检测患者中,阳性8例,均为BRAF V600E突变,且BRAF突变与CMM预后不良有关,但受限于行BRAF基因突变检测的患者样本量小,BRAF基因突变并未能纳入多因素分析。因此,基因检测对于黑色素瘤患者至关重要,对于基因突变患者,应及时使用相关靶向药物治疗,如BRAF抑制剂维莫非尼、MEK抑制剂曲美替尼、NRAS抑制剂哌吗色替及KIT抑制剂伊马替尼等,能有效改善生存,延长RFS及OS。
中国台湾一项临床研究显示,性别年龄均为CMM预后的独立危险因素。70岁以上、肿瘤位于足底的患者预后更差,年龄是可切除的肢端雀斑样黑色素瘤患者的预后不良因素,但本研究中并没有得到类似的结论。KPS是衡量患者功能状态的一个评分标准,KPS≥80分为非依赖级,生活可自理;KPS≤79分为半依赖级,生活半自理;KPS<50分为依赖级,生活不能自理。本研究显示,KPS是CMM预后的影响因素,KPS≥80分的患者预后更好。
肿瘤分期是非常重要的预后因素,国外一项研究表明,分期较早患者的治疗效果是分期较晚患者的10倍。我国一项研究显示,初诊时Ⅱ期患者最多,其次为Ⅲ期和Ⅳ期患者,Ⅰ期患者最少。本研究中,Ⅱ期、Ⅲ期和Ⅳ期患者分别占49.6%(62/125)、24.0%(30/125)和16.8%(21/125),Ⅰ期患者最少仅9.6%(12/125),且肿瘤分期与CMM预后有关,患者预后随着肿瘤分期的升高越来越差。因诊疗水平的差距及人们对黑色素瘤认识的不足,与西方发达国家比较,我国黑色素瘤患者往往初诊时就已经发展至疾病晚期阶段,这也是我国CMM预后差、病死率高的主要原因之一。
原发灶部位与CMM预后密切相关,亚洲地区>50%的CMM原发灶位于接触阳光较少的肢端,早期诊断困难,预后较差。本研究显示,肢端型患者预后更好,Ⅲ~Ⅳ期患者中,肢端型和非肢端型患者的生存差异无统计学意义,但Ⅱ期患者中,肢端型CMM患者预后更好。综上,原发灶部位与CMM预后有关,位于肢端的Ⅱ期患者预后相对较好,这可能与发病地区及研究人群有关,因此,仍需大数据的多中心临床试验验证。
脉管浸润是肿瘤侵袭性的一个重要衡量指标,在原发肿瘤部位及其周围血管或淋巴管内找到肿瘤细胞是预后不良因素。脉管浸润与前哨淋巴结(sentinel lymph node, SLN)有关,有脉管浸润的患者很大可能出现SLN转移,并且在Ⅱ期患者中,年轻患者且有脉管浸润是SLN受累的预测因子,因此,脉管浸润很可能通过影响黑色素瘤细胞的淋巴结转移而影响患者的预后结局,但是脉管浸润是否为黑色素瘤患者预后的危险因素尚无直接证据。60例中国肛门直肠黑色素瘤患者的临床病理资料显示,脉管浸润与患者预后有关。本研究也证明,脉管浸润与患者生存有关,脉管浸润患者生存时间更短,预后更差,但脉管浸润是否为黑色素瘤的独立预后因素还需更多的研究证明。
ki-67指数是细胞增殖的参考指标,与核分裂象一起用于肿瘤的诊断及转归风险评估,目前ki-67指数多以20%~40%之间作为分界点,有学者在肿瘤厚度>4 mm的皮肤黑色素瘤患者中发现,ki-67指数>25%的患者生存期更短,是影响RFS及OS的独立预测因子。另一研究以43%为分界点,结果显示,ki-67指数与患者生存有关,ki-67指数>43%的患者生存时间更短。本研究中,ki-67指数≥30%是CMM预后不良因素,我们认为,ki-67可作为判断预后的重要参考指标。
术前血清LDH水平与CMM患者预后有关。162例Ⅳ期BRAF基因突变阳性患者中,LDH水平升高患者的中位生存时间更短。一项Meta分析(n=4036)显示,LDH水平是黑色素瘤的独立预后因素(HR=1.97,95% CI:1.62~2.40,P<0.00001)。另一研究显示,Ⅳ期患者LDH水平明显高于Ⅰ期、Ⅱ期和Ⅲ期患者,且LDH≥281 U/L可作为疾病进展的参考。本研究结果同样显示,术前LDH水平是CMM患者预后的独立危险因素。
手术治疗仍然是CMM患者的主要治疗方式,未手术患者往往短期内迅速出现病情恶化,从而导致OS大大缩短;术后辅助治疗对于Ⅱ~Ⅲ期患者治疗至关重要,可最大限度延缓疾病进展,最早作为辅助治疗用于晚期CMM的药物主要为大剂量干扰素,但是其不良反应大,治疗效果有限。除干扰素外,化疗药物包括达卡巴嗪、替莫唑胺及各种联合用药方案等也常作为CMM的辅助治疗方案,其中最常用、效果最好的是达卡巴嗪。目前基于对CMM生物学、遗传学及免疫检测的了解,新的治疗药物及治疗方案逐渐发展,改善了治疗反应及患者的长期生存。个体化靶向药物如BRAF V600E拮抗剂维莫非尼、KIT拮抗剂伊马替尼、NRAS拮抗剂哌吗色替等及靶向免疫治疗药物如伊匹单抗及程序性死亡受体1抑制剂派姆单抗等均被证明能显著改善黑色素瘤患者预后,延长晚期患者的生存时间。本研究中,接受干扰素治疗31例,接受干扰素治疗未能延长CMM患者的长期生存率及OS,Ⅲ期患者中,干扰素治疗能改善其预后;125例患者中,化疗(达卡巴嗪、替莫唑胺、顺铂、卡铂、紫杉醇等)和未化疗患者的中位OS及生存率差异无统计学意义。
本研究分析了CMM患者临床病理特征及预后相关影响因素,能够为临床诊疗提供一定的指导作用,同时本研究因条件所限,收集病历资料有限,且回顾性研究无法避免选择性偏移,样本量较小,时间跨度较大,增加了随访的难度。目前,对于我国CMM患者,仍需更多的大数据多中心研究以深入了解黑色素瘤的生物学特征及病理机制,并推动早期黑色素瘤患者临床试验的开展。
免责声明本文仅供专业人士参看,文中内容仅代表中华肿瘤杂志立场与观点,不代表肿瘤资讯平台意见,且肿瘤资讯并不承担任何连带责任。若有任何侵权问题,请联系删除。
排版编辑:肿瘤资讯-Kate











 苏公网安备32059002004080号
苏公网安备32059002004080号


