
复旦大学附属肿瘤医院闵行分院肿瘤内科
上海市抗癌协会癌症康复与姑息治疗专业
委员会青年委员会委员
经治这位患者9月余,从2018年8月最初的接触就令我对这位年轻妈妈的勇气与毅力佩服不已。她始终没有流露出一丝对疾病、对治疗的抱怨,她曾说过:既然已经接受了可能会出现的最坏打算,那么治疗过程中所发生的一切都不算什么,只要努力过就行!她积极乐观的心态也感染了同病房的患者!
有时她会带着大女儿来医院陪她一起住院,年幼的孩子没有烦恼没有忧愁,总在病床头趴着画画,画境很美,一家四口的幸福生活!主任也会给小女孩带些巧克力、画板、画笔,让小女孩不会觉得在医院陪护的日子很长。
我值班时,身为小学语文老师的她会来和我聊天,聊病情治疗、聊孩子教育……病情治疗方面我们互相探讨,孩子教育方面我可得听她的,毕竟她可是专业的!刚刚过去的五一国际劳动节,在当地医院进行第2周期化疗的她还拍了一张照片传给我,照片中的她靠在病床头,右手挂着补液,脸上始终微笑……

(图片来源于网络)
基本病史
患者女性,38岁,顺产2女。2018年4月因“哺乳4个月时发现左乳肿块”就诊。既往体健,否认慢性病、传染病、家族病史。
现病史
患者于2018年4月妊娠后哺乳4个月时发现左乳肿块,当地医院消炎治疗后曾短暂缩小,后逐渐增大。2018年8月就诊,查体:左乳晕周边皮肤呈橘皮征,左乳头下方可触及一肿块大小约8cm×8cm,质硬,界欠清,活动差,轻压痛,肿物达腋尾部。左侧腋窝可触及多个融合肿大的淋巴结,最大约5.0cm×5.0cm,质硬,活动度差。2018年8月行左乳肿块空芯针穿刺,病理示:(左乳)浸润性癌。免疫组化结果:ER(-)、PR(-)、HER2(3+)、Ki-67(+,30%),FISH验证提示HER2扩增。
进一步完善相关影像学检查(图1):①胸部CT:左乳占位,伴左侧腋窝多发淋巴结肿大,纵隔淋巴结肿大,左侧胸腔积液,部分胸椎转移。②乳腺MRI:左乳恶性肿瘤(10cm×3cm),BI-RADS 6级;右侧慢性乳腺腺病,BI-RADS 3级。③腹部MRI:肝脏多发异常信号,考虑转移可能性大。左侧腋窝、纵隔、肝门部及腹膜后多发增大淋巴结。右侧肩胛骨、两侧肋骨、胸骨、胸腰椎多发异常信号,结合病史考虑转移可能。④头颅MRI:右侧颞顶叶静脉畸形,多发腔梗。⑤骨扫描:第1胸椎棘突及第8、10、11胸椎椎体放射性异常浓聚,考虑多发骨转移。结合患者相关病理和影像学检查结果,最后明确诊断为:(左)乳腺浸润性癌伴肝、骨、多发淋巴结转移(cT4NxM1,IV期)。分子分型:HR阴性HER2阳性型。
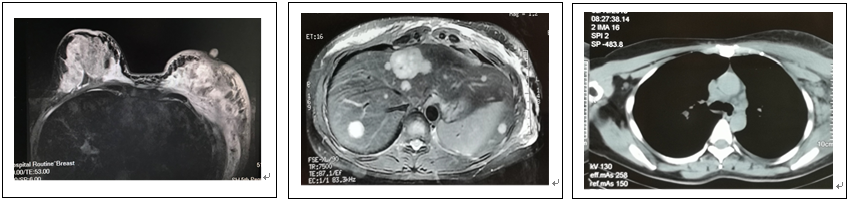
图1 患者影像学检查(乳腺MRI、胸部CT)
治疗
结合患者病理、病史和身体状况,反复与患者及家属沟通,一线治疗选用TXH方案化疗(多西他赛+卡培他滨+曲妥珠单抗),治疗从2018年8月开始至2018年9月共化疗2周期。同时加用唑来膦酸4mg,q28d。于2周期化疗后复查:①胸部CT:左乳恶性肿瘤(9cm×2.3cm),双侧腋下及纵隔淋巴结转移,肝脏及胸椎多发转移,左侧胸腔积液。②腹部MRI:肝多发转移。患者出现右侧腋下淋巴结转移,综合疗效评价为病情进展(progressive disease,PD),无进展生存期(progression-free survival, PFS)为1个月。
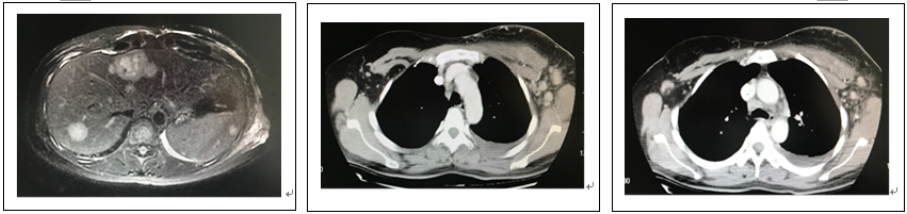
图2 患者一线治疗2周期后复查(胸部MRI、胸部CT)
二线治疗选用长春瑞滨化疗联合吡咯替尼靶向治疗6周期,治疗从2018年9月起至2019年2月,其间疗效为病情稳定(stable disease,SD)。化疗6周期后进行影像学评价:①胸部CT:左乳占位,双侧腋下淋巴结较前增多增大,胸廓诸骨多发转移瘤,与前相仿。②腹部MRI:肝脏转移瘤,较前略有进展。③乳腺MRI:左乳恶性肿瘤治疗后改变,(左乳肿块最大范约6.5cm×2.9cm),BI-RADS 6级。右侧慢性乳腺腺病伴上方多发异常强化灶(右腋下数个淋巴结伴强化,大者约10.5cm×9.4mm),较前进展,BI-RADS 4B级,胸骨转移瘤。综合疗效评价PD,PFS为近5个月。患者两线化疗后治疗效果不佳(影像学动态变化如图3~5),疾病很快进展,综合考虑建议患者再次穿刺右乳予以明确病理及相关免疫组化指标,但患者拒绝。
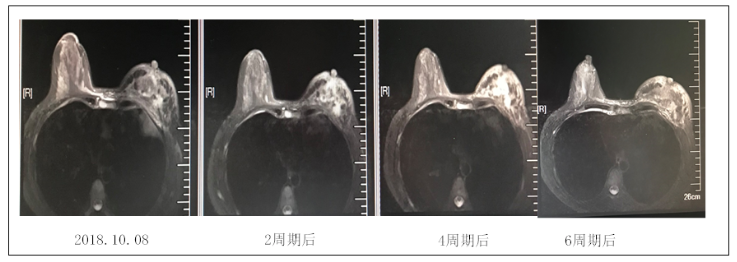
图3 患者TXH方案治疗后乳腺MRI
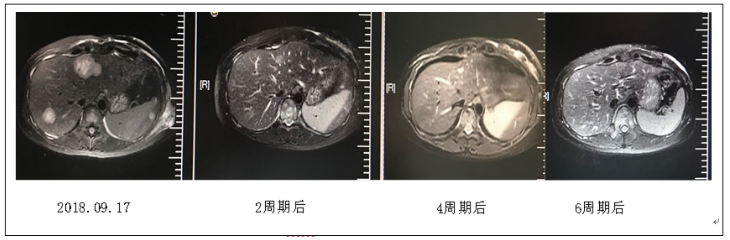
图4 患者TXH方案治疗腹部MRI
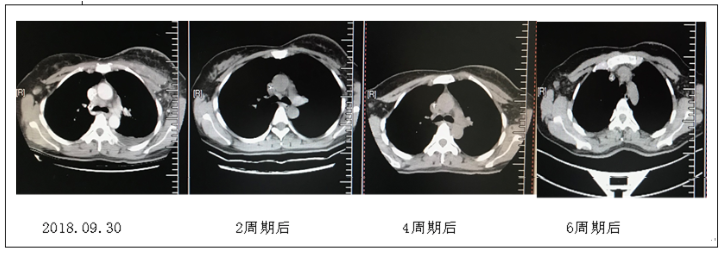
图5 患者TXH方案治疗胸部CT
患者于2019年3月起行三线治疗:吡咯替尼(赠药阶段)+曲妥珠单抗+吉西他滨方案化疗1周期。并于2019年3月12日行右乳肿块空芯针穿刺,病理示:浸润性癌。免疫组化结果:ER(-),PR(-),HER2(2+),Ki-67(+,20%)。进一步FISH验证提示HER2扩增。化疗后复查(图6): ①胸部CT:左乳占位,双侧腋下淋巴结较前增多增大,提示右乳癌,胸廓诸骨多发转移瘤与前相仿。②腹部MRI:肝脏转移瘤,较前略增大,胸腰椎多发骨转移瘤。③头颅MRI:颅内多发转移瘤(大者位于右侧小脑半球约15mm)。④骨扫描:多发骨转移,新见胸骨、双侧肋骨、脊柱、骨盆多处。⑤乳腺MRI:左乳恶性肿瘤治疗后改变,BI-RADS 6级,较前进展;右侧慢性乳腺腺病伴上方多发异常强化灶,较前进展,BI-RADS 4C级。综合疗效评价:PD,PFS为小于1个月。
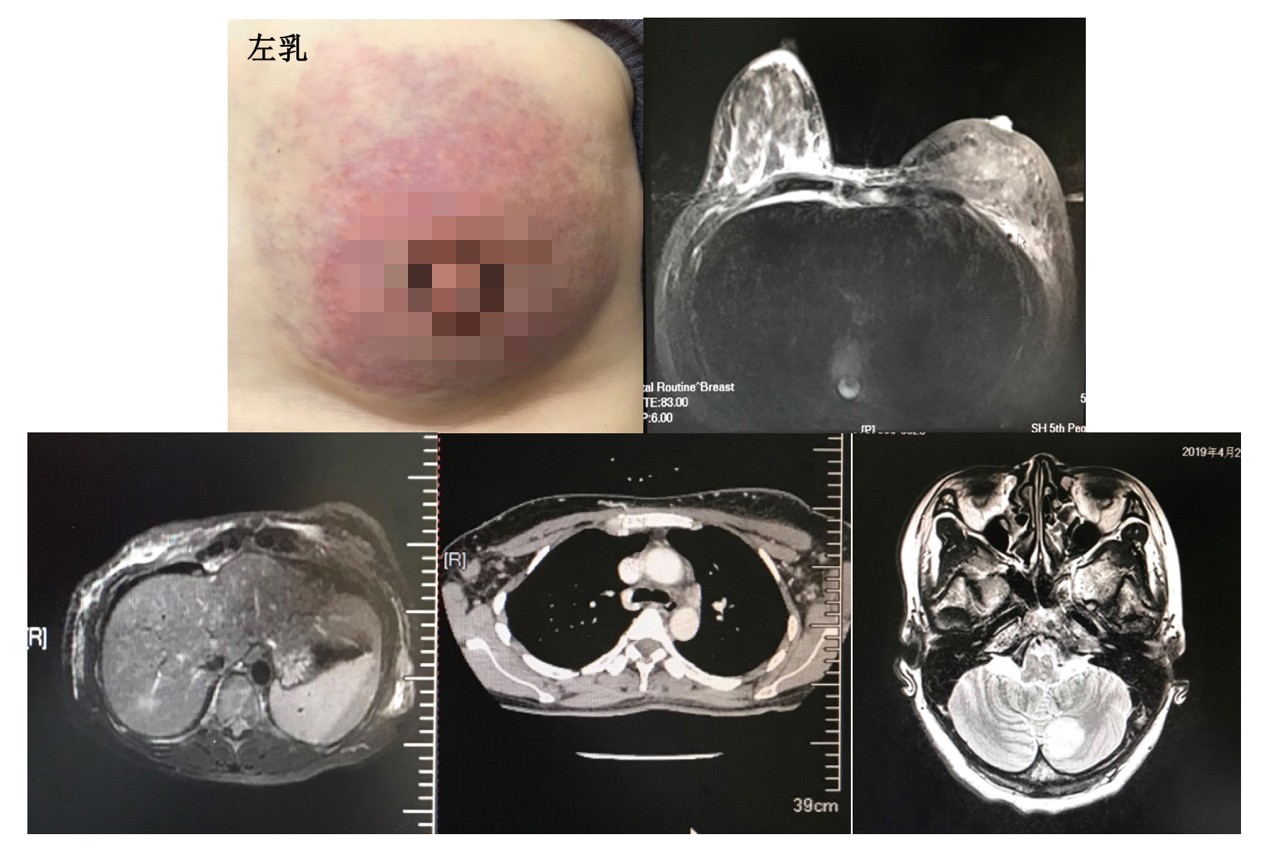
图6 患者三线治疗时复查影像
四线治疗:曲妥珠单抗+拉帕替尼+紫杉醇方案化疗(曲妥珠单抗初始负荷剂量8mg/kg,维持剂量6mg/kg,q3w;拉帕替尼1250mg,qd;紫杉醇 80mg/m2 ,d1、8、15,q4w),治疗从2019年3月开始,目前第2周期化疗期间,左乳病灶明显缩小,原左乳皮肤肿胀褪缩(图7)。
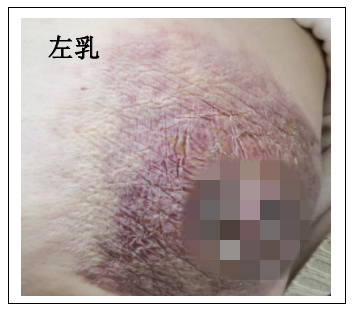 图7 患者四线治疗时左乳症状
图7 患者四线治疗时左乳症状
大咖点评

复旦大学附属肿瘤医院肿瘤内科行政副主任、副主任医师
上海市肿瘤化疗质控中心秘书
中国抗癌协会乳腺癌专业委员会委员
中国临床肿瘤学会(CSCO)乳腺癌专家委员会委员
中国研究型医院协会乳腺专业委员会青委会副主任委员
中国研究型医院协会乳腺专业委员会常务委员
CSCO肿瘤支持与康复治疗专家委员会常务委员
CSCO青年专家委员会委员
上海市抗癌协会癌症康复与姑息治疗专业委员会常务委员
上海市抗癌协会青年理事
国家食品药品监督管理总局CDE首批化药临床兼职审评员
JCO中文版(泌尿男生殖系统肿瘤专刊)编委
《中华乳腺病杂志》中青年编委
Precision Cancer Medicine 青年编委
《中国癌症杂志》青年编委

复旦大学附属肿瘤医院肿瘤内科
患者为中年女性,发病年龄37岁,哺乳期。根据空心针穿刺病理及相关影像学检查,初诊为左乳浸润性癌伴肝、骨、多发淋巴结转移(cT4NxM1,IV期,HER2过表达型)。患者使用以曲妥珠单抗为基础的标准晚期一线抗HER2治疗后短期内进展,历经多线化疗的耐药、换药,更换或加用吡咯替尼、拉帕替尼等抗HER2靶向药物,目前治疗给患者带来有效控制。
该患者为首诊IV期伴内脏转移的HER2阳性乳腺癌患者,根据《ESO/ESMO晚期乳腺癌国际共识指南》第四版[1]:HER2阳性的晚期乳腺癌患者除非存在禁忌证都应尽早开始抗HER2治疗;对于之前未接受过抗HER2治疗的晚期患者的一线治疗标准方案是化疗+曲妥珠单抗+帕妥珠单抗,已证实此方案获得的OS优于化疗+曲妥珠单抗;当帕妥珠单抗不可获得时,一线治疗方案可选曲妥珠单抗+长春瑞滨/紫杉烷类。事实上,H0648g[2]和M77001[3]研究已证实在紫杉类基础上联合曲妥珠单抗治疗能够显著提高PFS和OS,确立了曲妥珠单抗联合紫杉类在一线标准治疗的地位。后续的CLEOPATRA[4]研究提示相较于曲妥珠单抗+多西他赛而言,帕妥珠单抗+曲妥珠单抗+多西他赛延长了PFS(18.5个月 vs 12.4个月, P=0.0001)与OS(56.5个月 vs 40.8个月, P=0.0002),因此有条件的患者可予以双靶一线治疗。同时,CHAT[5]研究证实,对于能够耐受双药化疗的患者,曲妥珠单抗联合多西他赛加卡培他滨,比曲妥珠单抗联合多西他赛效果更好,尤其适用于考虑维持治疗的患者。结合国内外相关临床研究和指南推荐及药物可得性,该患者一线选用TXH方案化疗是非常合理的。
可好景不长,患者2周期后即出现疾病的明显进展,结合患者的自身情况考虑为紫杉类药物的耐药和一线抗HER2靶向药物耐药。这里需要明确两个概念:①紫杉类药物治疗失败的定义:紫杉类药物解救治疗过程中发生疾病进展(至少完成2个治疗周期),或辅助治疗结束后12个月内发生复发转移。②曲妥珠单抗耐药的定义[6]:在复发转移性乳腺癌中一线曲妥珠单抗治疗8~12周,或治疗后3个月内疾病进展以及辅助曲妥珠单抗治疗过程中,或治疗结束后12个月内出现复发。此时临床医师应遵循晚期二线抗HER2治疗。T-DM1是二线抗HER2治疗首选的方案[7],当T-DM1无法获得时可选择曲妥珠单抗联合另一种化疗药物、拉帕替尼联合卡培他滨、曲妥珠单抗联合拉帕替尼双靶都是可选方案。II期临床试验[8]结果显示,吡咯替尼联合卡培他滨的PFS优于拉帕替尼联合卡培他滨(18.1个月vs 7.0个月),因此吡咯替尼联合卡培他滨也是一种可选方案。另有研究显示[9]m-TOR抑制剂依维莫司联合曲妥珠单抗可延长患者PFS,也可作为二线治疗的选择。该患者以紫杉类为基础的化疗和曲妥珠单抗的靶向治疗短期内就出现疾病的进展,及时更换二线长春瑞滨联合吡咯替尼是合适的。但好景不长,二线治疗期间最好的治疗效果仅为SD,6周期后疗效评估时新发对侧乳腺转移,PFS仅5个月。三线吡咯替尼+曲妥珠单抗+吉西他滨也很快出现疾病进展,且头颅MRI示颅内转移瘤。该患者多线治疗都出现短期内进展,问题棘手,给临床医师的治疗带来了很大的挑战。为再次明确病理及相关免疫组化指标,患者在三线治疗期间对新发转移灶进行活检提示仍存在HER2过表达,说明HER2通路活化仍然是促使该患者疾病进展的驱动因素,因此仍需继续使用抗HER2治疗。患者存在脑转移灶,拉帕替尼作为小分子酪氨酸激酶抑制剂可以通过血脑屏障[10],对脑转移灶可能具有一定疗效,四线给予曲妥珠单抗+拉帕替尼+紫杉醇治疗是合适的,目前已完成2周期,目前看来病情控制尚可。
从这个病例反映出无论化疗药物如何更换,抗HER2治疗是自始至终持续的,无论是曲妥珠单抗、拉帕替尼、吡咯替尼还是拉帕替尼联合曲妥珠单抗,这是因为持续抑制HER2通路能够持续带来生存获益[11-13]。但对于患者将紫杉类药物再应用目前是有待商榷的,因为再应用是需要满足以下条件之一:①紫杉类药物新辅助治疗有效;②紫杉类药物辅助治疗结束1年以后复发;③紫杉类药物解救治疗有效后停药。患者既往一线多西他赛治疗2周期后就出现耐药,并不主张紫杉类药物再应用,但考虑到的化疗药物的种类非常有限,故在四线治疗中紫杉类药物由多西他赛更换为紫杉醇再应用,目前来看取得了一定的治疗效果。我们还要明确在复发或转移的乳腺癌的姑息治疗中,如果连续3种化疗方案都无明显缓解,或者患者ECOG≥3分,则不再主张化疗,可以考虑温和的靶向治疗和(或)内分泌治疗,或给与最佳支持治疗,或参与临床新药的研究。因为这种情况再不断更换化疗方案对于患者没有明确的临床意义。而这里的化疗方案无缓解指的是未曾从既往的治疗方案中获益,甚至从未获得过缓解,而不包括在化疗后获得缓解再出现病情进展的情况。对于患者来说,HR为阴性,不适宜选择内分泌治疗。目前治疗有效,但并不明确符合姑息治疗的标准。如果接下来像既往治疗那样很快出现耐药,可以考虑蒽环类、铂类、依托泊苷等化疗药物进行解救治疗;在抗HER2方面,帕妥珠单抗、T-DM1也是应予以考虑的;靶向药物的其他联合治疗,如贝伐珠单抗、m-TOR抑制剂也可能有效。
综上所述,HER2阳性晚期乳腺癌患者在接受一线抗HER2治疗后出现进展是临床常见的问题,对于有着不同病情的患者应采取个体化的治疗,但持续抑制HER2通路应是临床医师要始终坚持的原则。对于复发或转移的乳腺癌患者来说治愈很难,需要坚持“细水长流、延年益寿”的策略,尽可能地将化疗药物联合靶向治疗的时间延长。在实际临床工作中如何坚持指南的原则和大方向不变,又要贴近临床实际需求,给患者带来切实的临床获益是我们需要讨论的永恒话题。
[1]Cardoso F,Senkus E,Costa A,et al. 4th ESO-ESMO International Consensus Guidelines for Advanced Breast Cancer (ABC 4) [J] .Ann. Oncol., 2018, 29: 1634-1657.
[2]Slamon D J,Leyland-Jones B,Shak S ,et al. Use of chemotherapy plus a monoclonal antibody against HER2 for metastatic breast cancer that overexpresses HER2[J] .N. Engl. J. Med., 2001, 344: 783-792.
[3]Marty M, Cognetti F, Maraninchi D, et al. Randomized phase II trial of the efficacy and safety of trastuzumab combined with docetaxel in patients with human epidermal growth factor receptor 2-positive metastatic breast cancer administered as first-line treatment: the M77001 study group[J]. J Clin Oncol,2005,23(19):4265-4274.
[4]Miles D,Im Y-H,Fung A,et al. Effect of docetaxel duration on clinical outcomes: exploratory analysis of CLEOPATRA, a phase III randomized controlled trial[J] .Ann. Oncol., 2017, 28: 2761-2767.
[5]Wardley A M,Pivot X,Morales-Vasquez F,et al. Randomized phase II trial of first-line trastuzumab plus docetaxel and capecitabine compared with trastuzumab plus docetaxel in HER2-positive metastatic breast cancer[J] .J. Clin. Oncol., 2010, 28: 976-983.
[6]Wong H,Leung R,Kwong A,et al. Integrating molecular mechanisms and clinical evidence in the management of trastuzumab resistant or refractory HER-2⁺ metastatic breast cancer[J] .Oncologist, 2011, 16: 1535-1546.
[7]Verma S,Miles D,Gianni L,et al. Trastuzumab emtansine for HER2-positive advanced breast cancer[J] .N. Engl. J. Med., 2012, 367: 1783-1791.
[8]Xu B, Ma F,Ouyang Q,et al. Abstract PD3-08: a randomized phase II trial of pyrotinib plus capecitabine versus lapatinib plus capecitabine in patients with HER2-positive metastatic breast cancer previously treated with taxanes, anthracyclines and/or trastuzumab[J]. Cancer Research,2018.
[9]André F,O'Regan R,Ozguroglu M,et al. Everolimus for women with trastuzumab-resistant, HER2-positive, advanced breast cancer (BOLERO-3): a randomised, double-blind, placebo-controlled phase 3 trial[J] .Lancet Oncol., 2014, 15: 580-591.
[10]Petrelli F,Ghidini M,Lonati V,et al. The efficacy of lapatinib and capecitabine in HER-2 positive breast cancer with brain metastases: a systematic review and pooled analysis [J] .Eur. J. Cancer, 2017, 84: 141-148.
[11]Verma S, Miles D, Gianni L, et al. Trastuzumab emtansine for HER2-positive advanced breast cancer[J]. New England Journal of Medicine, 2013, 368(25):1783-1791.
[12]Extra J M, Antoine E C, Vincentsalomon A, et al. Efficacy of trastuzumab in routine clinical practice and after progression for metastatic breast cancer patients: the observational hermine study[J]. Oncologist, 2010, 15(8):799.
[13]Minckwitz G V, Bois A D, Schmidt M, et al. Trastuzumab beyond progression in human epidermal growth factor receptor 2–positive advanced breast cancer: a German Breast Group 26/Breast International Group 03-05 Study[J]. Journal of Clinical Oncology, 2009, 20(4):420-422.











 苏公网安备32059002004080号
苏公网安备32059002004080号


