
臻知
在前两期中,郑医生分别论述了针对肺部小结节的2005版、2013版Fleischner指南(臻知拙见(4): 温故知新,再读2005版Fleischner指南,臻知拙见(5)亚实性肺部小结节,再读2013版Fleischner指南),而在本期中,我们终于可以看看最新的2017年指南了。
2005年,Fleischner协会针对实性结节发表了相关指南,而在2013年,Fleischner协会进一步发布了专门针对亚实性结节的指南。从那以后,又陆续有一系列新的临床证据,因此至今我们必须对指南进行相应的修正,以求客观地反应针对肺部小结节的治疗现状。最低随访间期增加,而且将随访间期确定为一个时间区间而不是确切的时间点,给予影像科医生、临床医生及患者更大的决策空间来基于个人风险及决策倾向进行取舍。实性结节和亚实性结节的推荐指南进行整合简化,并对多发结节开发专门指导意见。这些指南代表了Fleischner协会的一致意见,而且,他们整合了胸部影像科医生、呼吸内科医生、胸外科医师、病理科医生及其他专家的多学科团队意见。我们是在老版分期基础上,基于新的数据及更多的证据做出以上改变的。
这些对于偶发性肺部小结节指南变更是基于老版指南的基础上进行的。这些指导意见的目的是避免那些不必要的随访检查,同时让影像医师、临床医生及患者进行更好的临床决策。因此,我们摒弃既往版本中将随访区间界定为精确的时间点的说法,而将其定义为一个可适用于多种背景下的时间区间。我们之所以进行了这种变革,是因为我们认识到无法将肺癌诸多的风险因素简单地包括在一个简表中,同时也认识到患者个体选择的重要因素,即倾向于采取一种激进的亦或是保守的处理方案。尽管我们在制定以上指导意见时综合考虑了包括国家肺癌筛检试验(National Lung Screening Trial,NLST),Nederlas-Leuvens Longkanker Screening Onderzoke (NELSON), 国际早期肺癌行动计划(InternationalEarly Lung Cancer Action Program ,iELCAP), 泛加拿大肺癌早诊计划(Pan-Canadian Early Detection of Lung Cancer Study ,PanCan), 和哥伦比亚癌症机构筛查计划(British Columbia Cancer Agency (BCCA) cancer screening trials),而以上研究就推荐对小结节采取一种相对保守的处理原则,我们认识到筛查计划中的对象均受到良好的医疗教育以了解可能的风险因素及坚持随访的必要性,但是对于那些偶发性肺部小结节的群体则代表着截然不同的一个群体因此需要一个更加宽泛多变的处理方案。
这些指南旨在指导那些超过35岁,却在接受CT检查时偶然发现肺部小结节的人群群体。针对肺癌筛查的独立指南已经由美国放射学会(American College of Radiology, ACR)出版,我们也支持以其为标准来解读因筛查计划而接受CT检查。针对多发实性结节或亚实性结节群体开发针对的指导意见,并对一些常见的临床情况进行补充描述。
这些指南并不适用于那些确已罹患恶性肿瘤处于高度转移风险的人群,也不适合那些因免疫功能不全而容易感染的人群;在这些人群中,应该基于其特定情况下的特定指南界定随访间期。此外,因肺癌在不足35岁人群中罕见,因此也不适用于此人群。当年轻患者出现偶发性肺部小结节,处理决策应该基于个体具体情况而定,临床医生必须意识到的是,在这个群体中因感染而出现肺部结节的几率远大于肺癌本身,此外要尽量避免CT滥用。对大多数不足1cm的肺部小结节而言其在胸片上不可见,但是对于更大的实性结节则可以清晰分辨;因此对于那些较大的界定为低度风险的肺部结节,可以采取胸片进行随访以减少费用、减轻辐射暴露。
我们的推荐建议归纳在下表中。并根据美国呼吸病协会标准进行证据分级,并对每一条指导意见进行专门解析,这些专业解析都是建立在多学科讨论共识及相关文献的彻底综述的基础上的。最小随访间期定义则是根据结节大小并计算其患癌风险≥1%而定的。关于这个定义并不是一成不变的,可以也应该根据社会环境、个人需求进行调整。一些关于这些意见的技术层面的总体考虑也在本文中有所体现。最终,在附录中将补充关于方法学及危险因素的额外信息。
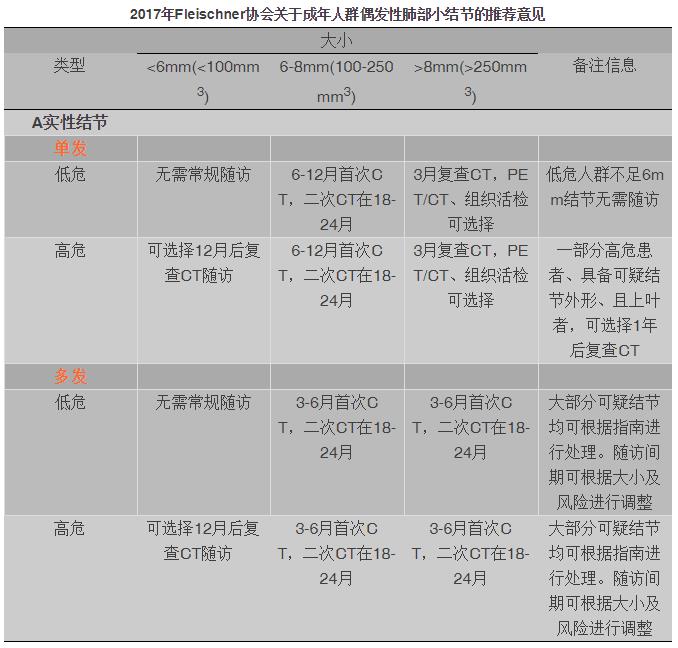

以上建议不适用于肺癌筛查情况、免疫缺陷患者及已罹患恶性肿瘤的患者。
结节大小根据长短径的平均水平进行衡量,四舍五入精确到毫米。
危险分度综合考虑以下因素:年龄、性别、肺癌家族史、肺气肿家族史、结节性质(实性/部分实性/纯磨玻璃)、结节部位(上叶/中下叶)、结节数量、毛刺征。
偶发性肺部结节处理意见
一般性建议
所有胸部CT检查均应以薄层连续的方式进行(≤1.5mm,最好1.0mm/层),CT重建应该进行。常规保存冠状面、矢状面的重建信息是十分推荐的(证据级别IA,强烈推荐,高级别临床证据)
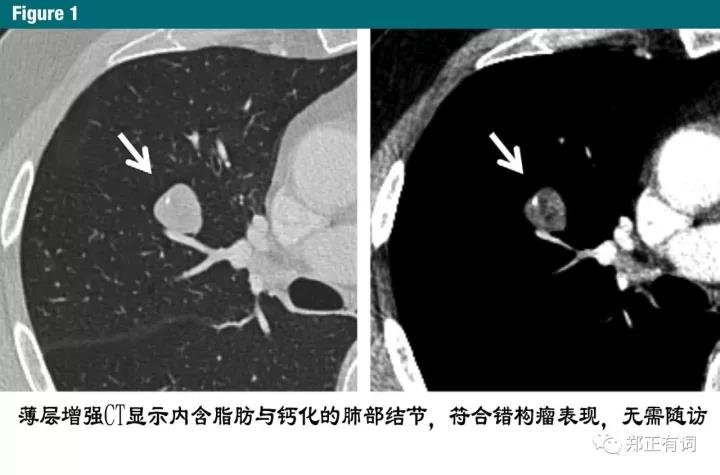
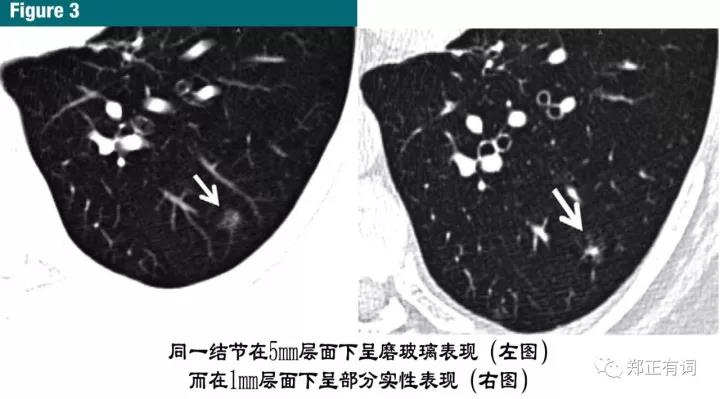
厚层CT扫描增加预测体积,使得准确评估结节性质变得十分困难,尤其在那些部分实性结节形态判断、含有脂肪或钙化成分时,会对进一步的处理造成影响(图1-3)。

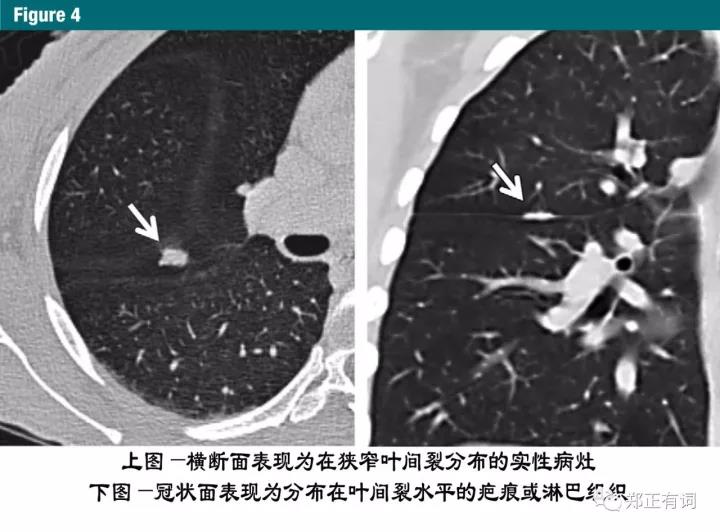
矢状面、冠状面的连续扫描有助于鉴别结节与瘢痕(图4)。
这个建议并不专门针对于肺癌筛查进行,因为偶发性肺结节可能出现于每一个成年人。当首次CT采用厚层CT,那么应该在较短的随访间期后复查一次薄层CT以作为未来比较的基线。
胸部CT检查应该采用低剂量的技术进行(IA证据,强烈推荐,高级别临床证据)。
既然频繁的CT随访,那么采用一种减少辐射的低剂量技术就十分必要了。我们推荐针对身体情况进行校正,最终实现每一个标准成年人(170cm、70kg)的摄入CT指数不超过3mGy,正如ACR所推荐。
在这些研究中,手工测量结节大小应该基于长短径的平均水平,而长短径本身应该在同一层面进行测量,并在冠状面或矢状面分别测量。而选择层面的标准是横截面积最大。测量应该采取电子卡尺进行,并四舍五入以毫米为单位(证据级别 IC,强烈推荐,低/极低证据级别)。
尽管有一些临床研究采用结节的最大径来评估结节大小,但是其余的研究中则是采用长短径的平均水平进行衡量。关于结节性质的预测模型的研究指出,结节长短径平均水平对于结节性质的预测准度要高于结节最大径。Fleiscuner协会自2005年开始就采用结节长短径的平均水平衡量结节本身,因为这代表着结节的三维体积。但是对于那些更大的、长径超过10mm的结节而言,则应该同时记录长短径本身,因为长径代表着T分期,可以预测治疗反应。结节测量应该以毫米为单位,四舍五入。不推荐进行亚毫米的测量记录,因为在实际操作中无法达到这种精度。正因如此,我们以<6mm的结节大小门槛指代一切不足5mm的肺部小结节。作为手工线性测量的替代方案,自动或半自动的体积测量也可尝试,相比手工测量而言,这些方法可重复性更好。100、250mm3对应径线6、8mm水平。但是,体积测量本身高度依赖于所采用的软件。正因如此,应该在测量结节体积时始终采用同一个软件进行。关于结节测量的更精细化的推荐,包括对技术、观测者相关因素的论述,正由Fleischner协会进行整理准备近期发表。
只要可以获取,既往的影像学结果都应积极复习比较,以评价结节生长率及稳定性(证据级别 IA,强烈推荐,高证据级别)。
比较应该包括最早的以及最近的影像学结果。考虑到技术层面的不同,包括采用厚层扫描可能导致结果不准确,尤其在结节较小时,因此我们强调常规比较连续薄层CT结果。
实性结节推荐建议
建议1——单发实性非钙化结节
不足6mm的实性结节,对于那些低危患者,无需常规随访。(证据级别IC,强烈推荐,低或极低证据级别)。
目前关于低危人群小结节恶变率尚缺乏直接的临床证据。但是,已有大宗的关于新近戒烟的抽烟人群以及接受肺癌筛查人群的患癌风险的临床报道。那些不吸烟或年轻的人群中,患癌风险更低;在美国人群中开展此类研究发现,在年轻/不吸烟人群中发现的肺部小结节,其恶变的风险显著低于重度吸烟人群,评估风险为0.15(重度吸烟为参照1)。考虑那些不足6mm的实性结节其恶变率不足1%,因此在那些低危人群中的此类结节其恶变风险更低。这个建议也与我们的将那些恶变几率不足1%的结节排除在CT随访之外的政策相符。
那些考虑高度临床风险的人群中,不足6mm的肺部小结节无需常规随访;但是,那些具有可疑外形、位于上叶的结节,则有必要在12月以后接受复查随访。(证据级别 2A,弱推荐,高证据级别)。
这些修正的指南提高了随访结节的大小门槛。之所以进行这种调整是因为已有大量的临床证据证实,那些不足6mm的结节恶变率不足1%,即便在高度临床风险的人群中也是如此。从另一方面来看,那些具备可疑外形或位于上叶的肺部结节,其恶变率则波动在1%-5%之间,因此12月之后复查CT是值得推荐的,但是也要考虑患者的合并疾病及具体的情况。即便在此类情况下,也不推荐进行更早的复查,因为有证据表明,即便为恶性,但是这么小的结节也不会在12月的期间内发生明显变化;过于密切的随访可能提供错误的临床证据。但是,有一种情况应该在排除在外,就是首次厚层CT扫描发现肺部结节后,短期复查薄层CT作为长期随访的基础检查,同时也证实其短期内的稳定性。
临床评估低风险人群中的6-8mm的单发非钙化实性结节,需要在6-12月接受首次CT复查,其具体时间间隔取决于结节大小、外形及本人意愿(证据级别 IC,强烈推荐,低/极低证据级别)。
单次随访在许多情况下是完全足够的。但是,如果形态可疑或尚无证据证实结节稳定,那么可以在6-12月后复查CT。此类结节的恶变率很低,而且并非所有的实性结节都需要接受传统的2年随访。早期的研究之所以会推荐2年随访,那是因为当时的检查手段主要是厚层CT或胸部X线摄片,而且也并没有明确证据指出实性结节与亚实性结节的显著不同。
尽管一些研究指出,表现为实性结节的肿瘤增长很慢,倍增时间往往超过700天,难以在长达2年的随访时间内看出显著差异,但是这些研究多是基于厚层CT扫描、其比较结果多基于截屏图片的比较。更新的研究则指出,实性结节多为温和性质、往往2年稳定,选择短间期或长间期随访主要取决于具体风险因素,包括结节外形以及检测手段的准确性。因为我们推荐对于那些边界清楚、呈现明显良性特征的结节采取单次的12-18月的间期随访,前提是这些结节接收了准确地测量并明确其稳定性。但对于那些亚实性的结节,则应该选择更长期的随访方案。
对于高度临床风险的人群中的6-8mm孤立实性非钙化结节,首次复查应该在6-12月间进行,而后在18-24月后进行再次复查(证据级别 IB,强烈推荐,中度证据级别)。
我们之所以这么推荐,是因为一系列包括PanCan、BCCA及NELSON研究的大宗临床证据指出,此类结节的患癌风险大约为0.5%-2.0%。同样,随访间期的具体界定可以结合具体的风险因素及患者个人意愿进行。对那些稳定性尚无法确定的结节,应该积极采取更长期的随访方案;但是必须说明的是,2次随访应该足以确定大部分结节的生长情况了。
那些>8mm的孤立性实性非钙化结节,应该首次3月复查,复查应该搭配PET/CT或组织活检进行;这些额外检查手段的具体选择应该基于结节大小、形态、患者合并症以及其他现实因素(证据级别 IA,强烈推荐,高证据级别)。
尽管此类结节的平均患癌风险为3%,但是在部分患者中其风险会显著升高。当结节增大时,它们的形态特征也会越来越明显,此时关于结节的处理方案应该更多地取决于结节形态而不似乎大小本身(图5-7)。因此,本文就此情况推荐了相应的有创或无创处理方案。


CT检查下积极检测结节的CT值可以判断结节的性质为钙化或脂肪,这两者的存在均对诊断具有重要的价值。但是需要强调的是,要获取此类信心应该在“无边缘增强滤镜”的前提下进行,而这种技术多在肺或骨显像中使用。锐化图像条件下的检测会获取错误的衰减值,而其余因素,包括beam hardening(射线硬化?)也可能对检测结果的准确性造成影响。因此,所有此类结节的检测,均应在薄层且非锐化图像的基础上进行检测(薄层纵隔窗);检测时应该对怀疑部位进行区域检测而不是点检测,并认识到在不同的CT扫描仪、滤镜、机体部位乃至矫正条件下都会存在显著的不同。
推荐2——多发实性非钙化结节
多余多发的不足6mm的实性非钙化结节,无需进行常规随访(证据级别 2B,弱推荐,中等证据级别)。
临床中遇到的此类结节多为良性,多为既往感染后的肉芽肿病变的愈合表现(尤其在真菌感染流行的地区)或为肺内淋巴结。在高度临床风险的人群中,可以尝试进行12月的间期随访。
该推荐的前提是,临床对象无罹患其余原发性恶性肿瘤的病史,因此肺内结节不考虑为转移瘤的可能。此外,对于那些临床怀疑为感染或免疫缺陷的患者中,急性感染应该被考虑在内,因此短期随访复查也应该被选择。
对于至少1枚>6mm的多发实性非钙化结节病例,首次随访应该在3-6月进行,而后可根据风险因素的具体情况选择在18-24月间接受二次随访(证据级别 IB,强烈推荐,中证据级别)。
如果出现较大的可疑的结节,应该基于孤立性肺结节的标准进行评估具体处理方案。此时,转移瘤应该是主要的怀疑对象,尤其当结节主要分布于外周、下叶,以及结节大小差异较大时(图8)。在大部分情况下,3月复查可以发现转移瘤大小发现显著变化。NELSON试验中多发结节的分析显示,在1-4枚结节的病例中,随着结节数量的增多,其罹患原发恶性肿瘤的几率增高,但是在那些表现出更多肺结节的病例中,随着结节数量的增多其罹患原发恶性肿瘤的几率减低,因为这里面的大部分都源于既往的肉芽肿性感染。
在多发结节病例中,其主要的处理方案应该取决于主要结节;其余结节则应该在后续的随访中进行仔细评估。在这个背景下,主要结节(dominant nodule)指的是那些最怀疑为恶性的结节,而不单指那些体积最大的结节。
孤立性亚实性肺结节
推荐3——孤立性纯磨玻璃病变
对于那些不足6mm的孤立性纯GGN结节,无需进行常规随访(证据级别 IB,强推荐,中等证据级别)。
对那些不足6mm的孤立性纯GGN,不论在哪些人群中,我们均不推荐进行常规随访。但是,这不包括那些同时伴有亚实性结节且表现为可疑外形与临床高危因素的人群。这一项建议相比老的版本进行了小小的修正,其指出在部分高风险人群中可开展2/4年的随访复查。这是因为亚洲人群的数据指出,这部分的结节中有10%可能出现增大,并有不足1%在多年以后进展为腺癌。不足1%的恶性转化率,这么强力的临床证据促使我们下决心在此类人群中推荐进行保守的随访方案。
对那些超过6mm的纯GGN而言,首次随访应该在6-12月间进行,而后每2年随访一次直至5年(证据级别 1B,强推荐,中等证据级别)。
最初的3月随访也被改成了6-12月,因为前期的临床证据显示,3月随访并不能改变这些惰性结节的治疗结局。
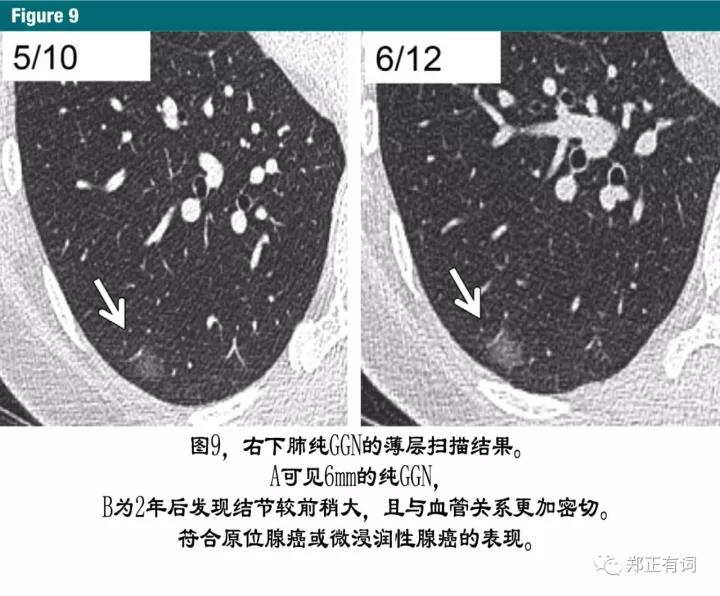
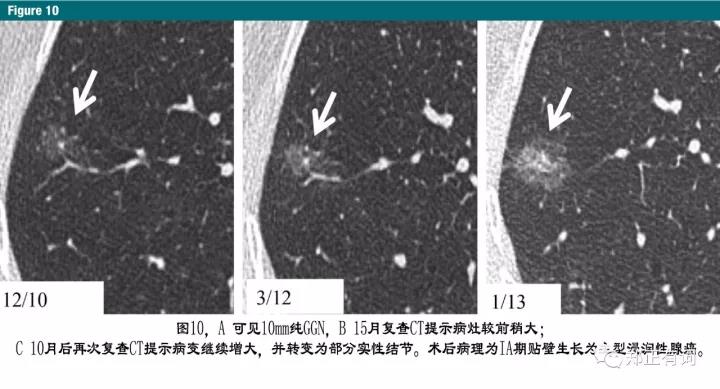
至今为止,已有多项研究指出,对于这些>6mm的纯GGN病变,应该至少随访5年,因为至少需要3-4年才能评估其生长速度,在少数情况下发现进展中的浸润性癌(图9,10)。
最新的关于此类病灶的保守监测的结果最近由Yankelevitz等学者报答,其在57496个检查中发现了2392枚(4.2%)纯GGN病变。这些病灶中,一共有73枚被诊断为腺癌。从发现到治疗的中位时间是19月,其中有19枚(26%)出现实性成分(中位时间25月)。所有病灶均为I期肺癌,总生存率100%。
尽管这些研究均推荐对纯GGN采取保守的随访态度,但是首次6月的随访仍然是十分必要的,尤其在那些具备可能导致病情进展的相关风险因素的人群中。这些因素包括>10mm的较大结节,出现气泡征。
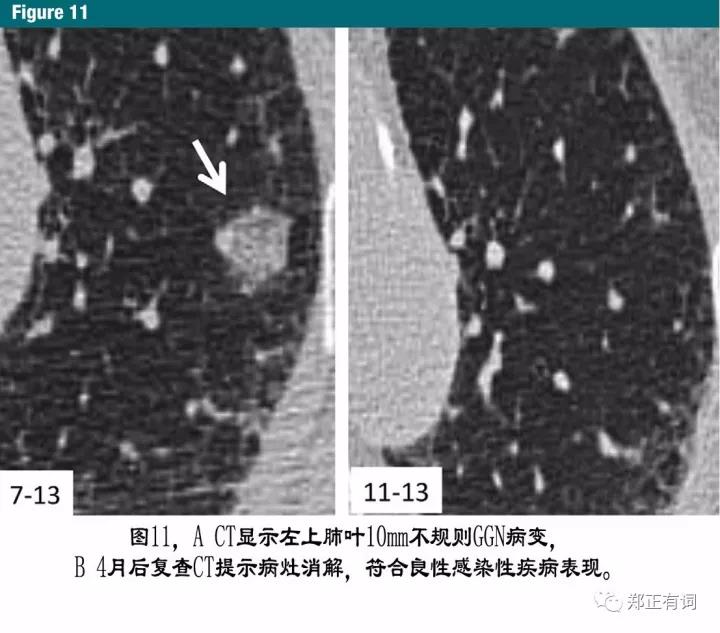
需要注意的是那些对12月后复查CT表现出焦躁不安的患者。对此类患者可以适当放宽采取一种更积极的随访方案,因为一旦发现结节消失或无明显变化将会缓解其焦躁情绪(图11)。需要再次强调的是,指南的并非是为了消除那些更早的/更晚的随访方案而存在的,只要临床考虑合理,均可以对随访方案进行相应调整。
推荐4——孤立性部分实性结节
对于<6mm的孤立部分实性结节,无需进行常规随访(证据级别 IC,强推荐,低或极低证据级别)。
在实际情况下,对于此类小结节,无法对实性成分进行准确测量,因此其处理方案等同于那些同等大小的纯GGN病变(详参推荐3)。
对于那些>6mm的孤立部分实性结节,如果实性成分<6mm,应该推荐3-6月进行首次复查,而后每年复查直至5年。尽管部分实性结节恶变率高,但是那些实性成分不足6mm的结节则多为原位腺癌或微浸润性腺癌,而不是浸润性腺癌。而且,少数的部分实性结节也是感染性病灶,可能在短期随访过程中消失。因此,首次短期随访是十分有必要的。对于那些持续存在的小结节而言,长达5年的随访是十分有必要的,因为这有助于评估实性成分的稳定性。尽管将随访时期定在5年有点武断,但是可以相信的是,那些在5年内无明显进展的亚实性小结节应该可以认定为无需进一步随访。
对于孤立亚实性结节,如实性成分>6mm,应该推荐3-6月进行首次复查以确定结节稳定性。对于那些表现为可疑外形特点的结节(如小叶征、囊性变),实性成分增加,或实性成分>8mm,应该推荐接受PET/CT、活检或切除治疗(证据级别 IB,强推荐,中证据级别)。
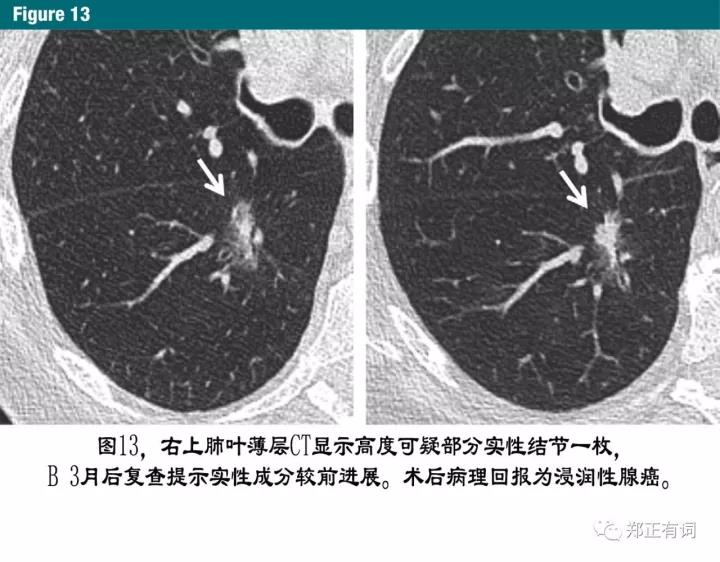
大量的临床证据是我们相信,实性成分越大,表现为侵袭与转移的可能越大。实性成分>5mm与局灶侵犯密切相关,这个是新版分期中腺癌T分期的门槛标准(图13)。但是较大的实性成分也可在短暂的亚实性结节中出现。
推荐5——多发亚实性肺结节
在多发的不足6mm的亚实性肺结节病例中,必须考虑感染性病因。如果病灶在3-6月后的首次复查保持稳定,则考虑在2/4年后再次随访以确定病灶稳定。具体随访方案取决于具体临床细节(证据级别IC,强推荐,低或极低证据级别)。
对于多发亚实性肺结节,包括纯GGN及部分实性不足6mm的,一旦诊断不确定且鉴别诊断包括非肿瘤性病因,则短期随访是十分有必要的。如果在随访时间窗中病灶保持稳定,则认为非典型腺瘤样增生(AAH)或原位腺癌(AIS)可能性较大。
对于至少1枚>6mm的多发亚实性肺结节病例,具体处理方案应该基于主要病灶决定。在这些病例的思考中,应该将感染考虑在内。而如果在3-6月的随访间期后仍保持稳定,则考虑多原发性肺腺癌(证据级别 IC,强推荐,低或极低证据级别)。
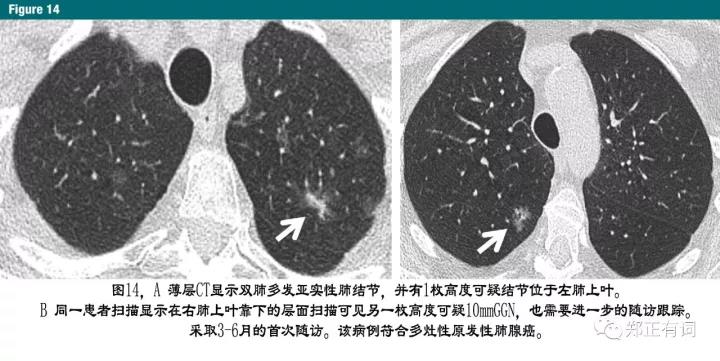
在>6mm的多发性亚实性肺结节病例中,最可疑结节应该被积极处理(图14)。但是,关于主要结节的干预、手术决策应该在充分考虑其余肺内结节仍在不断增长,将来还需进行积极处理的基础上进行。而且,相比单发结节而言,表现为超过1枚可疑结节的患者其患癌风险更大。
恶性肿瘤风险因素:一般性建议
结节大小及形态表现
结节大小会影响恶性机率,也是决定处理方案的主要因素。在这些指南中,肺部小结节根据其形态改变进一步分为实性、GGN及部分实性结节。但是,就这些区分而言,尚无明确标准也有一定争议。VanRiel等学者分析了有经验的胸部影像科医师基于传统个人标准来评估结节性质的一项研究,发现对于同一批的肺部结节,在同一观察者/不同的观察者之间都有显著的区别,纵观全体患者,仅仅59%的结节被正确判定。但是,普遍接受的观点是,这些结节在薄层CT纵隔窗上部分不可视,因此对于那些亚实性或部分实性结节(结节中除了正常血管及肺间质结构之外为实性成分)的测量应该采取更加锐化的窗框(肺窗)进行。小的实性或亚实性结节中,其代表浸润性腺癌的早期征象在以上条件下可能不可视,因此目前关于此类结节的共识是以肺窗及边缘强化滤镜的条件下进行测量,评估其实性成分是否存在并进一步测量其大小。
毛刺征多年来作为恶性肿瘤的重要标志,最新的研究证据也进一步确定这个观点。但是,毛刺征往往以一种二进制的有或无式的表现形式存在,而关于其评价门槛,即何种情况下可以定义为具有毛刺征却没有明确的共识。但是,它应该被视为患癌的一项高危因素,来自筛查数据的分析显示,此类结节其患癌风险要显著增高2.2-2.5倍。
结节部位
肺癌在上叶更为常见,尤其在右肺更是如此。在PanCan临床试验中,上叶结节是恶性肿瘤的高危因素,其患癌风险为其他结节的2倍。腺癌及转移瘤则更倾向分布于外周,而鳞癌则更倾向分布于近肺门处。位于叶间裂或胸膜下的实性小结节多为肺内淋巴结。
多发结节
一项针对于NELSON临床试验中多发肺部结节的人群开展的研究发现,随着结节数量从1枚增加到4枚患癌风险增加,但随着进一步增高则患癌风险降低,因为这部分人群多表现为既往的肉芽肿性感染。在PanCan临床研究中,多发结节总体人群中,其恶性率不如单发结节患者。
结节生长率
不同的恶性结节,根据其形态学及病理学的差异,往往表现为显著差异的生长率。推荐随访间期旨在于在尽可能少的检查的同时,减少结节进展的漏诊。因此,我们必须将肺部结节的潜在生长率及我们发现结节细小改变的能力考虑在内来制定随访方案。尽管电子卡尺二维测量是目前主要的操作规范,但是半自动的结节体积测量方案的研究证实其在预测结节生长率方面有着更好的敏感性。尽管关于结节体积测量的软件尚未广泛应用,但是我们预测它们在将来将占据一个更加重要的角色。
结节倍增时间
实性结节的倍增时间(结节体积增长一倍对应最大径增加26%),其中大部分倍增时间波动在100-400天之间。对于亚实性恶性结节,多为原发性肺腺癌,表现为惰性的生长方式,其平均倍增时间为3-5年。因此,对于相比实性结节而言,亚实性结节更需要长期随访。
肺气肿及肺纤维化
CT上的肺气肿表现是肺癌的独立风险因素。肺癌筛查NLST计划发现,评价每1000名伴肺气肿的肺癌筛查患者中有25名肺癌患者,而在那些没有肺气肿的人群中,这个比例则显著下降(0.75%,7.5/1000)。Chiles分析了NLST试验中慢性阻塞性肺疾病与不确定肺结节恶性机率的关系,发现那些肺气肿为主要表现的慢性阻塞性肺疾病其肺癌几率明显增高。肺纤维化,尤其那些特发性肺纤维化,其与肺癌的关联则要更密切,研究指出其患癌风险大约是单纯肺气肿人群的4.2倍。
年龄、性别、种族及家族史
年龄与肺癌风险的关系已经得到充分阐述,表现为随着年龄增长患癌风险增加。如前所述,肺癌在不足35岁年轻人罕见,而在不足40岁人群少见。在人生的每一个10年,随着年龄的增长,肺癌风险稳步增加。性别对于肺癌风险的影响已经在最近的一系列研究中得以证实。Chiles等学者发现,在NLST研究中的女性患者的一些个人特点,诸如较低的教育水平、较低的体重指数,与增高的患癌风险相关;但是,这些因素在男性中并无突出表现。Boiselle等学者分析了那些伴有实性、非实性或亚实性结节的人群发现,女性GGN人群患癌风险最高。在PanCan研究中也发现女性患癌风险是男性人群的1.8倍;但是其并未针对结节类型进行进一步的分析。家族史的影响也是存在的,对于吸烟或非吸烟人群都一样有效,兄弟姐妹罹患肺癌时其本人患癌风险约升高至正常情况下的1.5-1.8倍。种族也是一个重要因素,研究发现那些少吸烟的黑种人与夏威夷当地人其患肺癌风险要显著高于同等情况下的白种人。
烟草与其他吸入性致癌物
吸烟自1960s开始就被证实作为肺癌的主要风险因素,相比非吸烟患者而言,主动吸烟人群其患癌风险要显著增高10到35倍,被动吸烟(二手烟暴露史)虽然其影响稍小,但依然是肺癌的危险因素。实际情况是,亚实性恶性肺部结节基本都是腺癌,其与吸烟的关联要弱于鳞癌或小细胞肺癌与吸烟的关联;非吸烟人群罹患腺癌风险增高,而且女性比男性更加多见。但是,吸烟与肺腺癌之间的具体联系尚不明确,因此我们在推荐处理方案时并未考虑患者此类生活习惯方面的风险因素。
在过去的15年期间,吸烟量够30年-包被认定为参加NLST筛查计划的门槛,而且纳入人群是那些伴有实性结节且被认定为高度临床风险的。其余吸入性的致肺癌物则包括石棉、铀及镭。吸食电子烟的人群也被囊括在内,但是关于其与肺癌的关联则尚不清楚。
风险评估及风险模型
这些指南是基于对于个体患癌风险的预测基础上进行的。尽管结节大小及形态表现仍然是预估风险的主要因素,但是综合考虑其他临床风险因素也一样很有必要,包括吸烟、吸入其他致癌物、肺气肿、肺纤维化、上叶结节、肺癌家族史、年龄、性别。因为这些因子多种多样而且对结节恶性风险的影响也不一致,因此一系列复杂的风险评估模型也基于此应用而生。但是,考虑到本指南的目的,我们推荐基于美国呼吸病医师协会(American College of Chest Physicians,ACCP)的标准进行评估。低风险,指的是那些患癌风险不足5%的人群,与年轻、较少的吸烟、较小的结节、光滑的外形以及非上叶分布相关。我们推荐将ACCP中度(5%-65%)及高度(>65%)风险人群合并作为临床高度风险的标准,包括高龄、长期吸烟、较大结节体积、不光滑或毛刺外形以及上叶分布。中度风险人群则指代那些兼备低度与高度风险临床特点的人群。
激进的检测及治疗手段
这些指南多将精力放在偶发性肺结节的非有创性处理手段上。但同时,合理运用有创检查或治疗手段也是十分重要的,其更多地依赖于可获取的资源与专业性。作为一种传统手段,经皮肺穿刺活检在有经验者是一种十分有效的检查手段,但是它在较小的肺结节或GGN病变却表现出明显的诊断受限。
更新的经支气管活检技术使用的是电磁导航和超声支气管镜淋巴结活检技术,也大大地扩展了支气管镜在诊断和分期上的地位与准确性。但是在一些高度选择的患者中,仍然可以使用保留肺组织的微创手术技术以同步实现诊断与治疗的目的。
关于每一个临床病历的治疗决策最好能在多学科讨论的基础上进行,因为能很好地综合考虑每一项治疗手段的优势与不足。
额外考虑
肺尖瘢痕
胸膜顶的瘢痕状改变十分常见,而这些瘢痕也可能表现为结节状改变,尤其在横断面图像条件下。一些特征可以暗示其本质为瘢痕改变,包括胸膜结构呈瘦长的形状、直线或凹陷性边缘以及相邻区域的相似表现。重新审核冠状面和矢状面的重建图片有助于判断此类结节的性质。在其他部位的胸膜下结节也应该进行此类思虑,尤其那些位于肋膈角的部位,因为瘢痕状改变也十分常见。
叶间裂结节
Perifissuralnodule(叶间裂结节),指的是那些CT上经常看见的位于叶间裂水平的小结节,多为肺内淋巴结。相似的结节在其他部位也可出现,多位于近胸膜的部位。在横断面水平上的典型表现为三角形或卵圆形结节,在冠状面或矢状面重建则表现为薄片状或小扁豆状的结构,并有线性间隔延伸至胸膜。当小结节位于叶间裂之间或其余胸膜下区域,且形态学表现接近肺内淋巴结,则无需开展CT随访,即便其平均径线>6mm。在NELSON研究中,20%的结节为叶间裂水平间,且有16%在随访期间出现增大的表现,但却没有一例为恶性结节。但是,这并不意味着叶间裂或胸膜下结节就是良性结节的可靠征象,仍然要基于具体的结节形态学表现进行评估。毛刺征、胸膜牵拉或既往肿瘤病史者恶性率较高,应该对此类患者推荐6-12月的首次随访间隔。
在不完全CT检查时发现的偶发性肺部小结节
肺结节躲在接受胸部CT时发现,而后者又往往是颈部、胸部、腹部CT联合检查的一部分。对于大部分不足6mm的肺部小结节,我们不推荐进行进一步的随访因为其恶性转化率很低。对于那些6-8mm的中等大小的肺部结节,我们推荐在合适的随访间期开展完全的胸部CT检查以确定结节稳定性并获取进一步的必要信息。如果通过与既往检查结果比较后确定结节稳定,那么就足够了。而在那些较大的、可疑的肺部结节,我们推荐进行进一步的胸部CT以进行未来的分析评估。
结节随访中的部分胸部CT策略
我们不推荐在随访过程中采取部分胸部CT检查的策略,因为它要求影像科技师及医师要决定最合理的边界,而且想要发现那些不曾预料的结节就需要我们对胸部进行彻底全面的检查。
结论
这些指南代表了Fleischner协会的一致共识,而且同样的,它们也反映了多学科治疗团队包括胸部影像专家、呼吸内科医师、外科医师、病理科医师及其他专科医师的共同建议。与既往版本不一致是由不断积累的新近临床证据及临床经验所决定的。
需要将偶发性肺部小结节视为专门的疾病进行考虑。在最近的一次胸部CT扫描情况调查中,发现在2006-2012年间有480万人群接收了至少1次的胸部CT检查,确定了150万枚肺部小结节,两年内有63000个肺癌患者得到确诊。因此,系统性的循证医学引导性的小结节处理原则就应用而生了。
可以预见的是,这些指南将在未来几年中在临床广泛使用,但是,不断积累的临床证据以及不断加深的对肺部小结节的认识也会使得我们在未来对其进行进一步的修正。
专家介绍:

1. MacMahon H, Naidich DP, Goo JM, Lee KS, Leung ANC, Mayo JR, Mehta AC, Ohno Y, Powell CA, Prokop M, Rubin GD, Schaefer-Prokop CM, Travis WD, Van Schil PE and Bankier AA. Guidelines for Management of Incidental Pulmonary Nodules Detected on CT Images: From the Fleischner Society 2017. Radiology2017;284:228-43.











 苏公网安备32059002004080号
苏公网安备32059002004080号


