
李起, 张瑞, 付佳禄, 等. 术前外周血炎性标志物对肝内胆管癌根治性切除术后的预后预测价值[J]. 中华肿瘤杂志, 2022, 44(11):1194-1201.
DOI: 10.3760/cma.j.cn112152-20210324-00265.
目的
探讨术前外周血炎性标志物在肝内胆管癌(ICC)根治性切除术后的预后预测价值。
方法
回顾性分析2010年1月至2018年12月于西安交通大学第一附属医院因ICC行根治性切除术的124例患者的临床病理资料,采用受试者工作特性(ROC)曲线确定中性粒细胞/淋巴细胞比值(NLR)、血小板/淋巴细胞比值(PLR)、淋巴细胞/单核细胞比值(LMR)、系统免疫炎症指数(SII)、全系统性炎症反应指数(SIRI)的最佳界值。预后影响因素的单因素和多因素分析采用Cox比例风险回归模型。基于多因素Cox回归分析筛选的预后独立影响因素,建立ICC根治性切除术后的总生存列线图预测模型。
结果
124例患者中,随访期间死亡87例,存活37例。全组患者中位总生存时间为21个月。ROC曲线分析显示,NLR、PLR、LMR、SII和SIRI预测ICC患者根治术后总生存的曲线下面积分别为57.86%、64.21%、60.61%、67.57%和66.03%。单因素Cox回归分析显示,炎性标志物中NLR、PLR、SII、SIRI与ICC根治性切除术后的总生存有关(HR=1.787,95% CI:1.165~2.741;HR=1.181,95% CI:1.224~2.892;HR=2.412,95% CI:1.565~3.717;HR=1.648,95% CI:1.081~2.513)。多因素Cox回归分析显示,炎性标志物中SII为ICC根治性切除术后预后的独立影响因素(HR=1.863,95%CI:1.161~2.989)。根据SII预测ICC患者根治术后总生存的最佳界值(709.86×109/L),将患者分为低SII组(SII≤709.86×109/L)和高SII组(SII>709.86×109/L)。高SII组中NLR>3.31、PLR>3.31、SIRI>1.30×109/L、糖类抗原19-9>39.0 U/ml、Child-Pugh肝功能分级呈B级、半肝或扩大肝切除范围、合并神经浸润、N1期及ⅢB期患者的比例高于低SII组(均P<0.05)。基于多因素Cox回归分析筛选的预后独立影响因素建立ICC根治性切除术后的总生存列线图预测模型,建模组和验证组C指数分别为0.774和0.737。
结论
术前外周血炎性标志物SII是ICC根治性切除术后患者预后的独立影响因素,所建立的总生存列线图预测模型具有良好的预测能力,可用于ICC患者根治性切除术后预后的评估。
【关键词】胆管癌; 炎性标志物; 系统免疫炎症指数; 根治性切除术; 预后; 列线图
肝内胆管癌(intrahepatic cholangiocarcinoma, ICC)起源于肝内二级胆管及以上肝内胆管分支的上皮细胞,发病率仅次于肝细胞肝癌,约占肝脏恶性肿瘤的10%~15%。近30年来,ICC的发病率在全球范围内呈上升趋势。目前,根治性手术切除仍是ICC最有效的治疗方式,但术后易复发转移,术后5年总体生存率仅为25%~40%,预后远差于肝细胞肝癌。因此,ICC的预后评估仍是临床研究的热点,寻找新型预后预测指标对ICC具有重要的临床价值。
全身炎症反应是恶性肿瘤患者预后的重要危险因素,与患者长期生存密切相关。中性粒细胞/淋巴细胞比值(neutrophil-to-lymphocyte ratio, NLR)、血小板/淋巴细胞比值(platelet-to-lymphocyte ratio, PLR)、淋巴细胞/单核细胞比值(lymphocyte-to-monocyte ratio, LMR)、系统免疫炎症指数(systemic immune-inflammation index, SII)、全系统性炎症反应指数(systemic inflammation response index, SIRI)可用于恶性肿瘤患者炎症和免疫状态的评估,目前已广泛应用于ICC预后的评估。然而,同时将上述炎性标志物用于评估ICC根治性术后预后预测价值的研究尚少。在本研究中,我们回顾性分析了124例行根治性切除术的ICC患者的临床病理资料,探讨了术前外周血炎性标志物在ICC根治性切除术后的预后预测价值。


1.病例选择:
选择2010年1月至2018年12月于西安交通大学第一附属医院肝胆外科因ICC行根治性切除术的124例患者,其中男68例,女56例,年龄(57.69±10.30)岁。纳入标准:(1)术后病理证实为ICC且细胞类型为腺癌;(2)术前未行新辅助化疗、放疗及其他针对恶性肿瘤的治疗;(3)术前肝功能Child-Pugh分级为A或B级;(4)术后病理切缘为R0切除;(5)临床病理资料完整,有随访资料。排除标准:(1)病理诊断为混合性肝细胞癌;(2)伴有远处转移(M1)者;(3)术前合并感染者;(4)术后围术期死亡者。本研究通过西安交通大学第一附属医院伦理委员会审批(批号:XJTU1AF2019LSK-137)。
2.临床病理资料:
收集通过电子病历系统收集患者的术前炎性标志物(NLR、PLR、LMR、SII、SIRI)、肿瘤标志物、手术治疗情况、术后病理等资料。NLR=中性粒细胞计数/淋巴细胞计数,PLR=血小板计数/淋巴细胞计数,LMR=淋巴细胞计数/单核细胞计数,SII=血小板计数×中性粒细胞计数/淋巴细胞计数,SIRI=单核细胞计数×中性粒细胞计数/淋巴细胞计数。
3.随访:
术后以门诊和电话方式对患者进行常规随访,术后1年内每3个月复查肝功能、糖类抗原19-9(carbohydrate antigen 19-9, CA19-9)、上腹部超声、CT或MRI检查。1年后每3~6个月随访1次。随访截至2020年12月8日,中位随访时间为22个月,无失访患者。观察终点为术后总生存时间,定义为手术日期到随访截止日期,或因肿瘤复发转移导致死亡的日期。
4.统计学方法:
应用SPSS 25.0统计软件进行统计分析。正态分布的计量资料以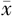 ±s表示。计数资料组间比较采用χ2检验。生存分析采用Kaplan-Meier法,应用GraphPad Prism 7.0绘制生存曲线。采用受试者工作特性(receiver operating characteristic, ROC)曲线确定炎性指标NLR、PLR、LMR、SII和SIRI预测ICC患者术后总生存的最佳界值。生存分析采用Kaplan-Meier法,组间生存率比较采用Log rank检验,预后影响因素的单因素和多因素分析采用Cox比例风险回归模型。检验水准α=0.05。
±s表示。计数资料组间比较采用χ2检验。生存分析采用Kaplan-Meier法,应用GraphPad Prism 7.0绘制生存曲线。采用受试者工作特性(receiver operating characteristic, ROC)曲线确定炎性指标NLR、PLR、LMR、SII和SIRI预测ICC患者术后总生存的最佳界值。生存分析采用Kaplan-Meier法,组间生存率比较采用Log rank检验,预后影响因素的单因素和多因素分析采用Cox比例风险回归模型。检验水准α=0.05。
5.建立列线图预测模型:
基于Cox比例风险回归模型筛选的预后独立影响因素,应用R 3.6.0的rms安装包绘制总生存列线图预测模型。采用随机数字表法将124例患者按照6∶4的比例随机分为建模组(76例)和验证组(48例),建模组用于构建列线图预测模型,验证组用于评估列线图预测模型的预测能力。列线图预测模型预测能力的评估采用C指数和校准曲线。


1.患者生存情况:
124例患者中,随访期间死亡87例,均为肿瘤复发转移致多器官功能衰竭后死亡,存活37例。全组患者总生存时间为2~127个月,中位总生存时间为21个月,1、3、5年总生存率分别为65.3%、34.0%和25.5%。
2.术前炎性标志物对ICC根治术后预后的预测价值:
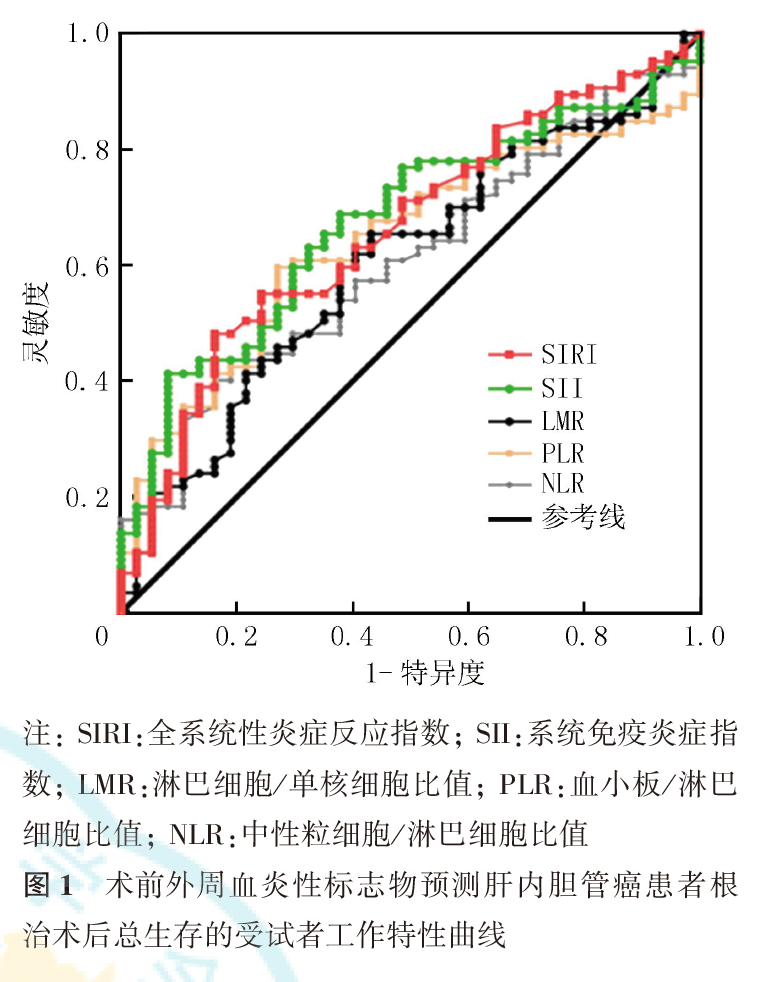
ROC曲线分析显示,NLR、PLR、LMR、SII和SIRI预测ICC患者根治术后总生存的曲线下面积(area under curve, AUC)分别为57.86%(95%CI: 47.68%~68.04%)、64.21%(95%CI: 54.38%~74.04%)、60.61%(95%CI: 50.07%~71.15%)、67.57%(95%CI: 57.89%~77.25%)和66.03%(95%CI: 55.91%~76.15%),最佳界值分别为3.31、134.79、4.10、709.86×109/L和1.30×109/L(图1)。
3.ICC根治性切除术后预后影响因素分析:
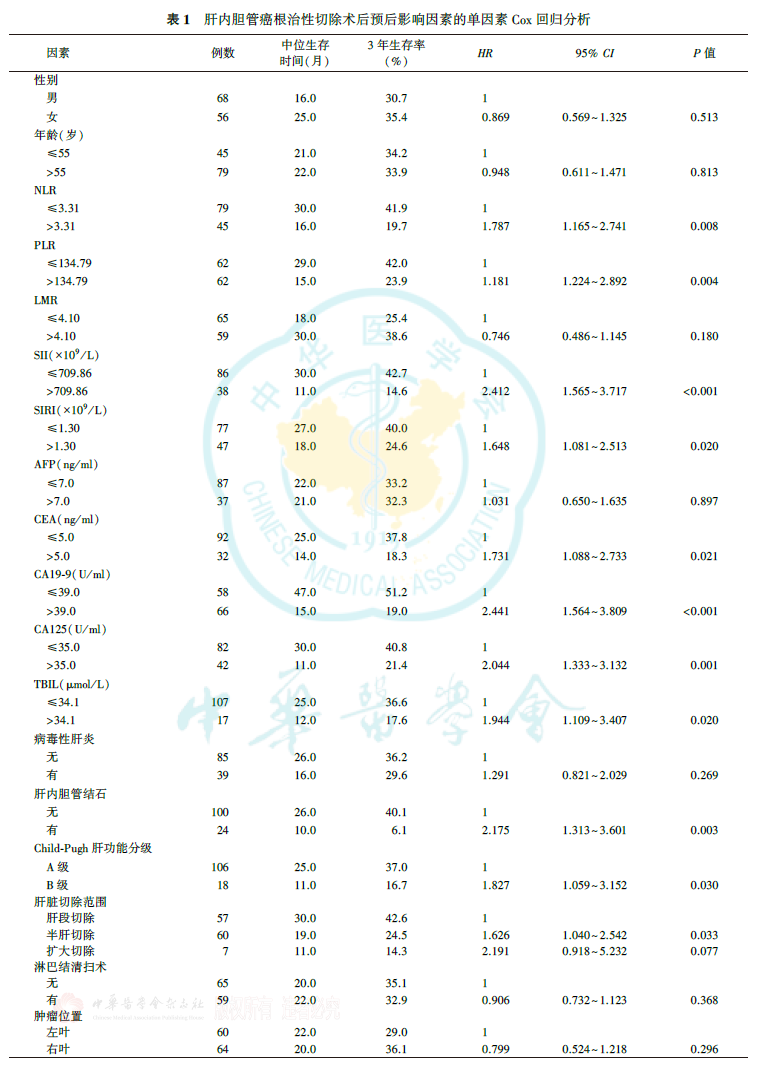
单因素Cox回归分析显示,NLR、PLR、SII、SIRI、癌胚抗原(carcinoembryonic antigen, CEA)、CA19-9、糖类抗原125(carbohydrate antigen 125, CA125)、总胆红素(total bilirubin, TBIL)、肝内胆管结石、Child-Pugh肝功能分级、肝脏切除范围、肿瘤数目、病理分化程度、肿瘤最大径、脉管侵犯、神经浸润、T分期、N分期、TNM分期与ICC根治性切除术后的总生存有关(均P<0.05,表1)。
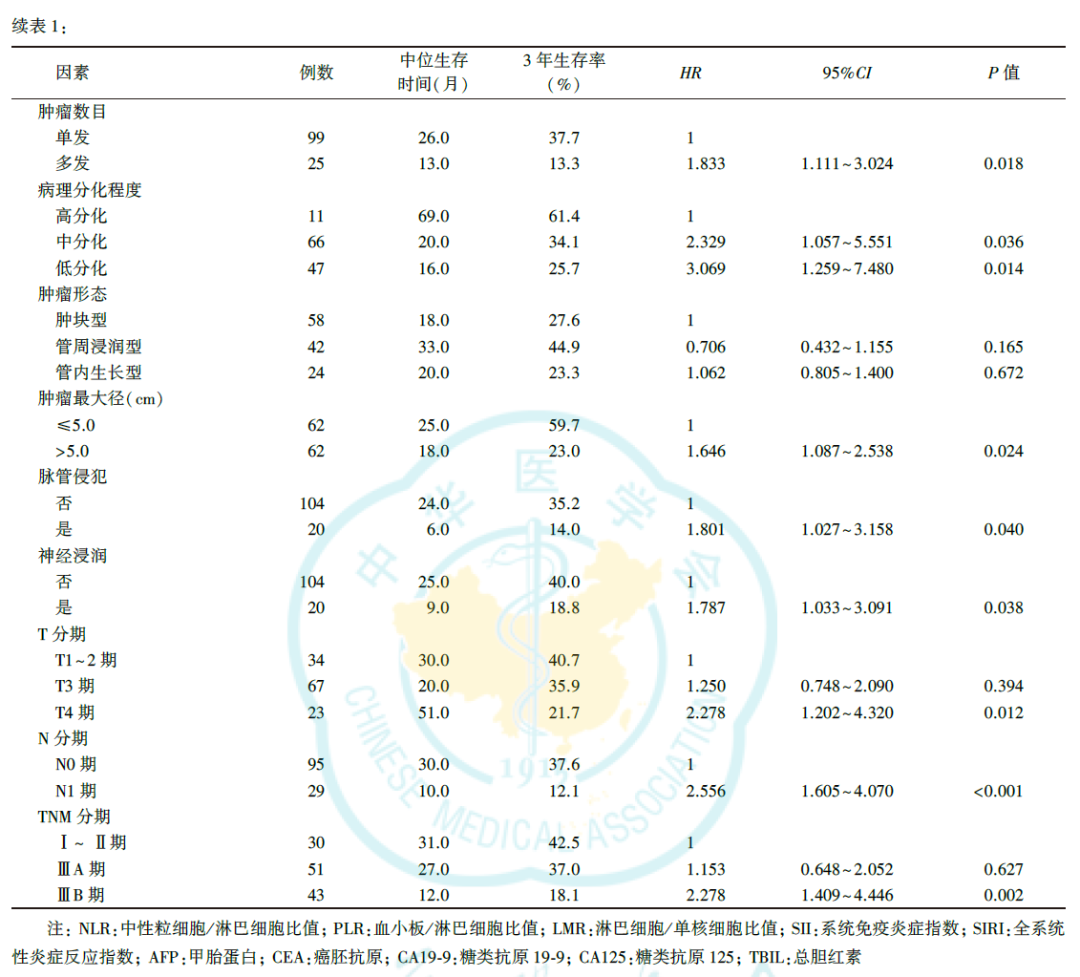
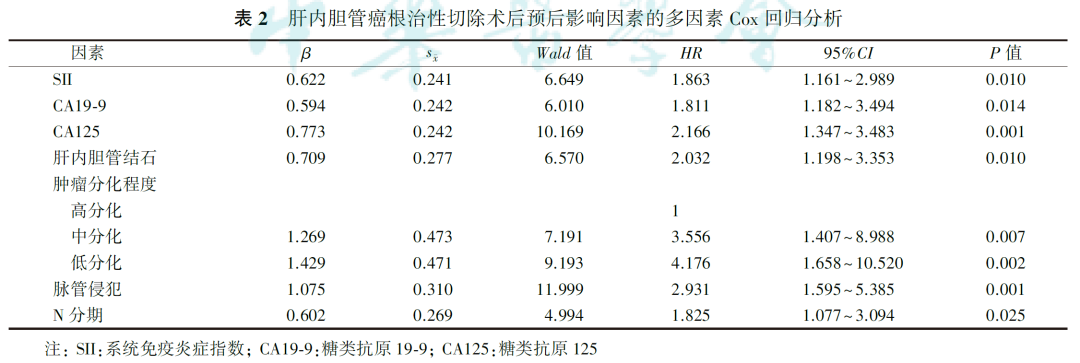
多因素Cox回归分析显示,SII、CA19-9、CA125、肝内胆管结石、肿瘤分化程度、脉管侵犯、N分期为ICC根治性切除术后预后的独立影响因素(均P<0.05,表2)。
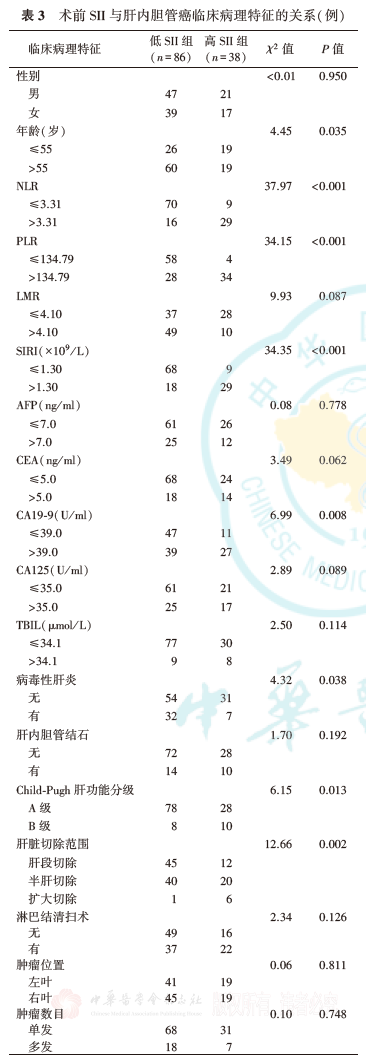
4.术前SII与ICC的临床病理特征关系分析:
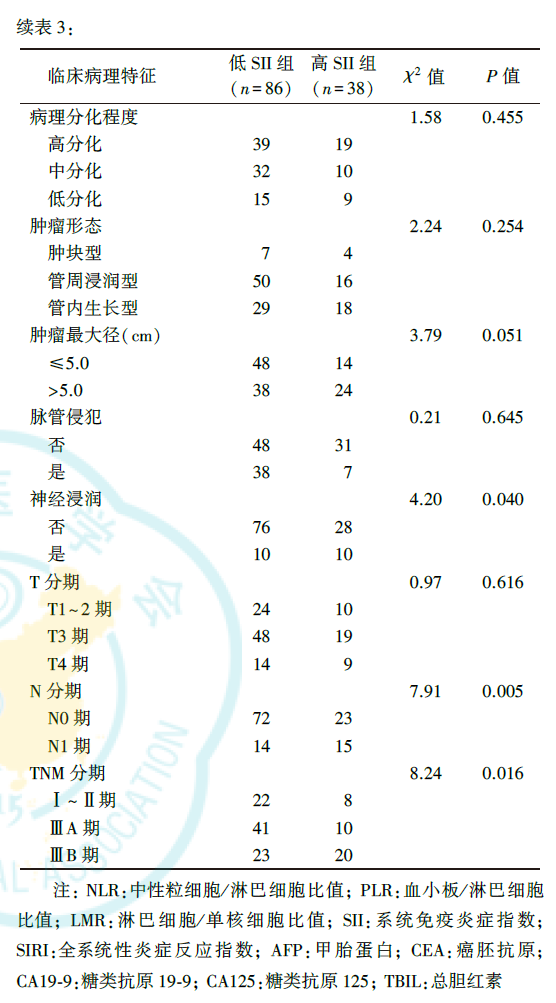
根据SII预测ICC患者根治术后总生存的最佳界值,将患者分为低SII组(SII≤709.86×109/L)和高SII组(SII>709.86×109/L)。高SII组中NLR>3.31、PLR>3.31、SIRI>1.30×109/L、CA19-9>39.0 U/ml、Child-Pugh肝功能分级呈B级、半肝/扩大肝切除范围、合并神经浸润、N1期及ⅢB期患者的比例高于低SII组(均P<0.05,表3)。
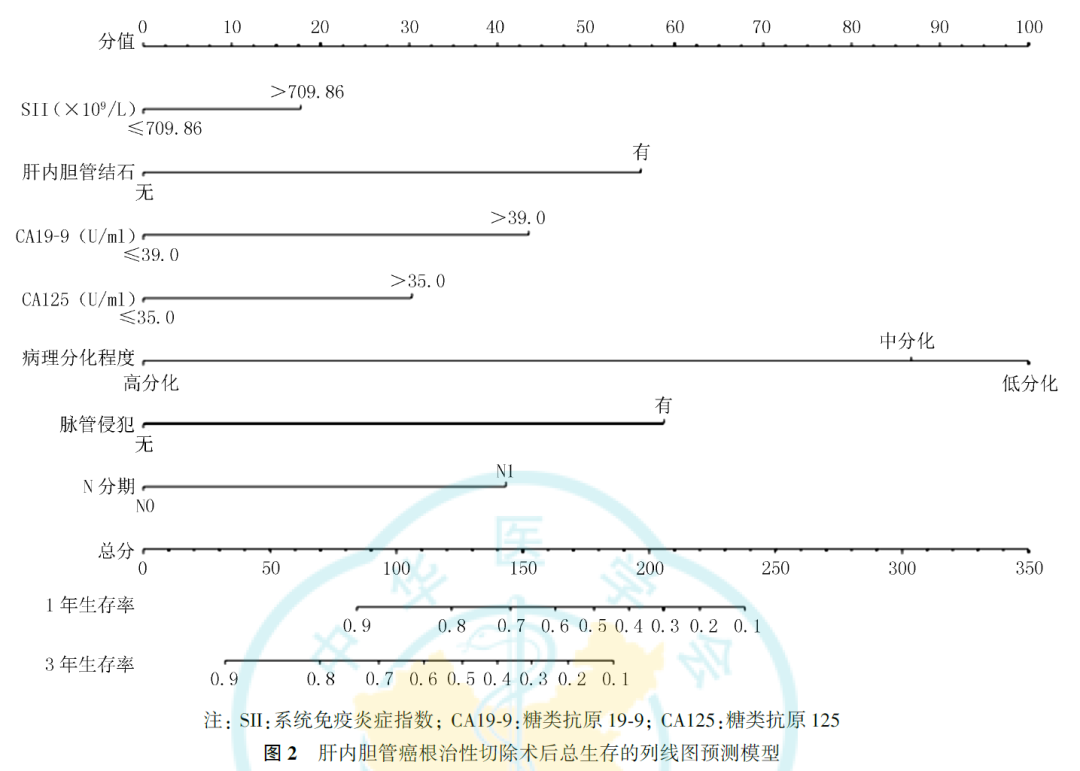
5.ICC根治性切除术后的总生存列线图预后预测模型:
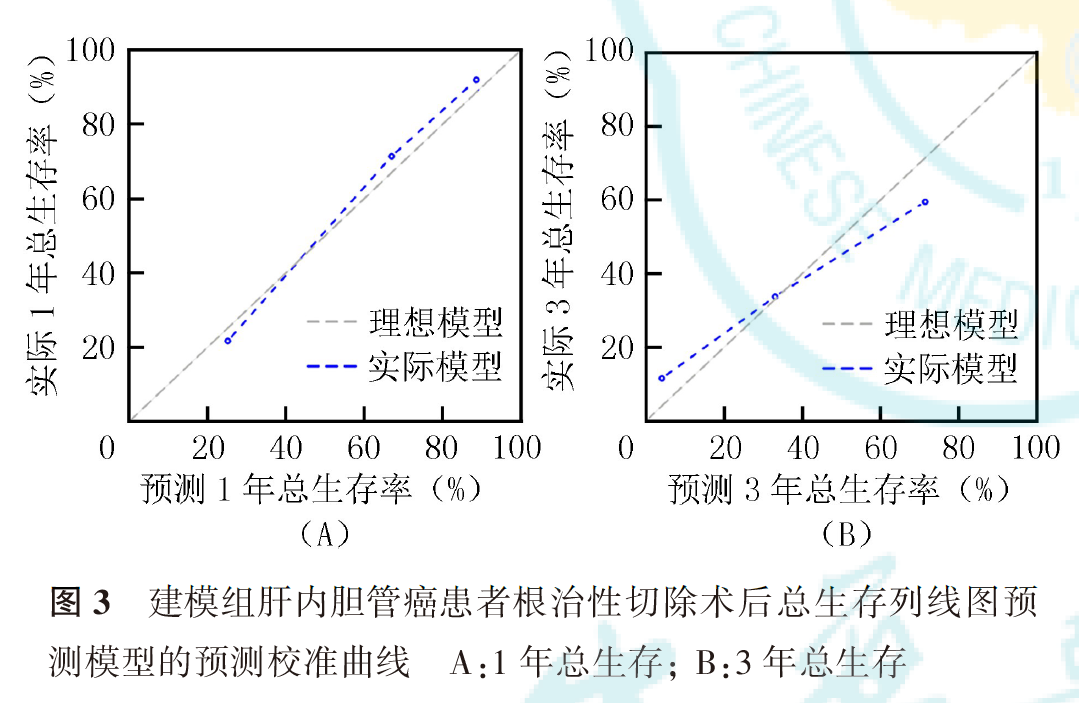
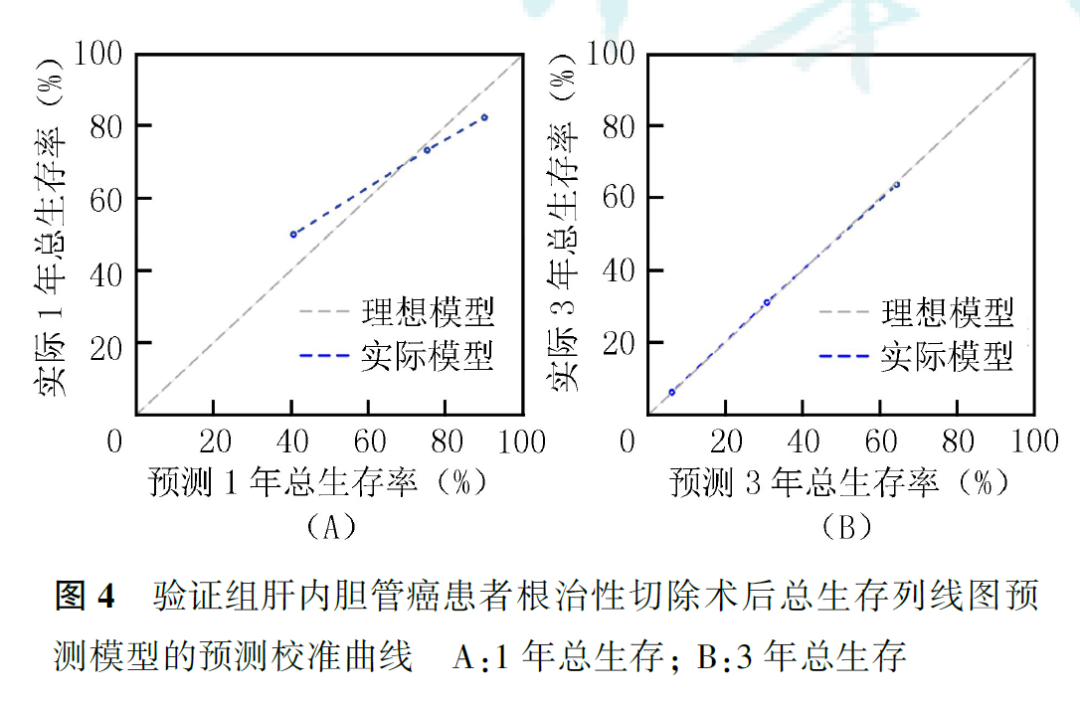
基于多因素Cox回归分析确定的ICC根治性切除术后的预后独立影响因素,构建ICC根治性切除术后的总生存列线图预测模型(图2)。建模组和验证组的C指数分别为0.774(95% CI:0.754~0.793)和0.737(95% CI:0.698~0.776)。建模组和验证组的校准曲线显示,列线图预测模型对总生存的预测曲线接近真实曲线,拟合度较好(图3、图4)。


近年来,愈来愈多的证据表明,全身炎症反应状态与肿瘤细胞的增殖、凋亡及肿瘤的新血管生成相关,并参与肿瘤的发生、发展。中性粒细胞、淋巴细胞、单核细胞及血小板等是肿瘤微环境中重要的组成成分,恶性肿瘤引起的非特异性炎症反应表现为中性粒细胞和血小板水平的升高及淋巴细胞的降低。肿瘤组织中的中性粒细胞通过分泌肿瘤坏死因子α(tumor necrosis factor-α,TNF-α)、血管内皮生长因子(vascular endothelial growth factor, VEGF)和白细胞介素促进肿瘤的增殖和新血管生成,血小板通过分泌TNF-β、VEGF和血小板衍生因子促进肿瘤的增殖及分化,单核细胞可分化为肿瘤相关巨噬细胞而促进肿瘤细胞生长、浸润及新血管生成。另一方面,淋巴细胞通过介导细胞毒性反应释放细胞因子而抑制肿瘤生长、增殖及转移等,但肿瘤组织中的中性粒细胞可抑制淋巴细胞的活性。
有研究显示,恶性肿瘤患者往往表现为全身高炎症反应水平,此时体内炎性细胞因子上调,可诱导DNA损伤及抑制DNA修复,与肿瘤的发生及疾病进展密切相关。因此,术前外周血炎性标志物可有效反映肿瘤炎症反应与免疫系统抗肿瘤功能间的平衡,故被推荐用于恶性肿瘤患者的预后评估。本研究单因素Cox回归分析显示,NLR、PLR、SII、SIRI与ICC患者根治性切除术后的总生存有关(均P<0.05),但多因素Cox回归分析显示,SII是影响ICC根治性切除术后预后的独立影响因素,而NLR、PLR、SII、SIRI和TBIL等术前炎性标志物不是独立影响因素,表明SII对ICC根治性切除术后预后评估的能力优于其他炎性标志物,这与多项研究的结果一致。进一步分析SII与ICC临床病理特征的关系显示,SII与NLR、PLR、SIRI、CA19-9、Child-Pugh肝功能分级、肝脏切除范围、神经浸润、N期及TNM分期有关,术前血清高SII水平提示肿瘤进展和较晚的分期。
我们既往基于肝内胆管结石、肿瘤数目、肝脏切除范围、肿瘤分化程度及肿瘤细胞类型等影响ICC预后的独立危险因素建立过列线图生存模型,建模组和验证组C指数分别为0.71和0.71。Wang等基于CEA、CA19-9、肿瘤最大径、肿瘤数目、淋巴结转移、血管侵犯等建立的ICC根治性切除术患者的列线图生存预测模型,C指数为0.74。在本研究中,我们又基于术前炎性标志物SII联合肝内胆管结石、CA19-9、CA125、肿瘤分化程度、脉管侵犯、N分期等ICC根治性切除术预后的独立影响因素建立了总生存列线图预测模型,在建模组和验证组的C指数分别为0.774和0.737,预测能力良好。本研究结果虽然显示出术前炎性标志物对ICC根治性切除术后的预后有一定的预测价值,但仍存在不足,如样本量相对较少,未进行术后复发的评估,未对预测模型进行外部验证等。今后尚需进一步开展多中心、前瞻性、大样本临床研究进行验证。
综上所述,在NLR、PLR、LMR、SII、SIRI和TBIL等炎性标志物中,SII是ICC根治性切除术后预后的独立影响因素,纳入术前SII建立的总生存列线图预测模型具有良好的预测能力。
免责声明本文仅供专业人士参看,文中内容仅代表中华肿瘤杂志立场与观点,不代表肿瘤资讯平台意见,且肿瘤资讯并不承担任何连带责任。若有任何侵权问题,请联系删除。
排版编辑:肿瘤资讯-Kate











 苏公网安备32059002004080号
苏公网安备32059002004080号


